Fisiología humana/Fisiología de la sangre
Descripción de la sangre
[editar]La función primaria de la sangre es suministrar oxígeno y nutrientes, así como elementos constitucionales a los tejidos y eliminar los productos de desecho. La sangre también permite que las hormonas y otras sustancias sean transportadas entre tejidos y órganos. Los problemas en la composición de la sangre o en la circulación pueden conducir a un mal funcionamiento del tejido descendente. La sangre también está implicada en mantener la homeostasis actuando como un medio para transferir calor a la piel y actuando como un sistema de amortiguación para el pH corporal.
La sangre circula por los pulmones y el cuerpo por la acción de bombeo del corazón. El ventrículo derecho presuriza la sangre para enviarla a través de los capilares de los pulmones, mientras que el ventrículo izquierdo vuelve a presurizar la sangre para enviarla por todo el cuerpo. La presión se pierde esencialmente en los capilares, por lo tanto la gravedad y especialmente las acciones de los músculos esqueléticos son necesarios para devolver la sangre al corazón.
El intercambio de gases
[editar]
- El oxígeno (O2) es la necesidad más inmediata de cada célula y se lleva a través del cuerpo por la circulación de la sangre. El oxígeno se utiliza a nivel celular como el aceptor final de electrones en la cadena de transporte de electrones (el método primario de generación de ATP en las reacciones celulares). El oxígeno se lleva en la sangre unido a las moléculas de hemoglobina dentro de los glóbulos rojos. La hemoglobina se une al oxígeno cuando pasa a través de los alvéolos de los pulmones y libera oxígeno en el ambiente más cálido y más ácido de los tejidos corporales, por medio de una simple difusión.
- El dióxido de carbono (CO2) se elimina de los tejidos por la sangre y se libera en el aire a través de los pulmones. El dióxido de carbono es producido por las células a medida que experimentan los procesos de respiración celular (particularmente el Ciclo de Kreb). Las moléculas se producen a partir de moléculas de carbono que eran originalmente parte de la glucosa. La mayor parte del dióxido de carbono se combina con el agua y se lleva en el plasma como iones bicarbonato. Un exceso de dióxido de carbono (a través del ejercicio, o de la retención de la respiración) rápidamente cambia el pH de la sangre a ser más ácido (acidosis). Unos quimiorreceptores en el cerebro y los principales vasos sanguíneos detectar este cambio y estimular el centro de respiración del cerebro (la médula oblongada). Por lo tanto, a medida que los niveles de CO2 se acumulan y la sangre se vuelve más ácida, involuntariamente respiramos más rápido, lo que reduce los niveles de CO2 y estabiliza el pH de la sangre. Por el contrario, una persona que está hiperventilando (como durante un ataque de pánico) expirará más CO2 que el producido en el cuerpo y la sangre se vuelve demasiado alcalina (alcalosis)
Composición de la sangre
[editar]La sangre es un tejido circulante compuesto de plasma y células (glóbulos rojos, glóbulos blancos, plaquetas). Anatómicamente, la sangre se considera un tejido conectivo, debido a que su origen está en los huesos y a su función. La sangre es el medio y el sistema de transporte del cuerpo utilizado en los elementos de transporte (por ejemplo, nutrición, residuos, calor) de un lugar en el cuerpo a otro, a través de los vasos sanguíneos.
La sangre está formada por dos partes:
- Plasma, que constituye el 55% del volumen sanguíneo.
- Elementos celulares (glóbulos rojos y blancos, y plaquetas) que se combinan para constituir el 45% restante del volumen de sangre.
Composición del plasma
[editar]El plasma se compone del 90% de agua, 7-8% de proteínas solubles, 1% de dióxido de carbono y 1% de elementos en tránsito. Una parte del plasma es la sal, que ayuda a mantener el pH de la sangre. El grupo más grande de solutos en el plasma contiene tres proteínas importantes: albuminas, globulinas y proteínas coagulantes.
- Las albúminas son el grupo más común de proteínas en el plasma y son casi dos tercios de ellas (60-80%). Se producen en el hígado. La principal función de las albúminas es mantener el equilibrio osmótico entre la sangre y los fluidos del tejido y se denomina presión coloide osmótica. Además, las albúminas ayudan en el transporte de diferentes materiales, tales como vitaminas y ciertas moléculas y fármacos (por ejemplo, bilirrubina, ácidos grasos y penicilina).
- Las globulinas son un grupo diverso de proteínas, designadas en tres grupos: gamma, alfa y beta. Su principal función es transportar varias sustancias en la sangre. Las gammaglobulinas ayudan al sistema inmunológico del cuerpo a defenderse contra las infecciones y las enfermedades.
- Las proteínas de coagulación se producen principalmente en el hígado también. Hay al menos 12 sustancias, conocidas como "factores de coagulación" que participan en el proceso de coagulación. Una proteína de coagulación importante que forma parte de este grupo es el fibrinógeno, uno de los componentes principales en la formación de coágulos sanguíneos. En respuesta al daño tisular, el fibrinógeno produce hilos de fibrina, que sirven como adhesivo en la unión de plaquetas, glóbulos rojos y otras moléculas para detener el flujo sanguíneo. (Esto se planteará con más detalle más adelante en el capítulo.)
El plasma también transporta gases respiratorios; CO2 en grandes cantidades (alrededor del 97%) y O2 en pequeñas cantidades (alrededor del 3%), diversos nutrientes (glucosa, grasas), residuos de intercambio metabólico (urea, amoníaco), hormonas y vitaminas.
Las células rojas de la sangre
[editar]Descripción
[editar]- Células rojas (eritrocitos) también conocidos como "glóbulos rojos". Los glóbulos rojos se forman en el tejido mieloide o más comúnmente conocido como médula ósea roja, aunque cuando el cuerpo está en condiciones severas la médula ósea amarilla, que también está en los lugares grasos de la médula en el cuerpo también formará glóbulos rojos. La formación de glóbulos rojos se denomina eritropoyesis (eritro/rojo, poiésis/formación). Los glóbulos rojos pierden núcleos al madurar y toman una forma bicóncava, con hoyuelos. Tienen unos 7-8 micrómetros de diámetro. Hay alrededor de 1000 veces más glóbulos rojos que glóbulos blancos. Los glóbulos rojos viven alrededor de 120 días y no se reparan. Los glóbulos rojos contienen hemoglobina que transporta el oxígeno de los pulmones al resto del cuerpo, tal como a los músculos, donde libera la carga de oxígeno. La hemoglobina obtiene su color rojo de sus pigmentos respiratorios.
- Forma: Los glóbulos rojos tienen forma de disco bicóncavo. Esta forma bicóncava permite que los glóbulos rojos lleven oxígeno y pasen incluso por los capilares más pequeños de los pulmones. Esta forma también permite que los glóbulos rojos se apilen como platos y se doblen a medida que fluyen suavemente a través de los estrechos vasos sanguíneos del cuerpo. Los glóbulos rojos carecen de un núcleo (sin ADN) ni tampoco organelos, lo que significa que estas células no pueden dividirse o replicarse como las células de nuestra piel y músculos. Los glóbulos rojos tienen una vida útil corta de unos 120 días, sin embargo, mientras nuestro tejido mieloide funcione correctamente, produciremos alrededor de 2-3 millones de glóbulos rojos por segundo. ¡Eso es aproximadamente 200 mil millones al día! Esto nos permite tener suficientes para reemplazar a los que perdemos.
- Componente principal: El componente principal de los glóbulos rojos es la proteína de la hemoglobina, de la cual hay unos 250 millones por célula. La palabra hemoglobina proviene de "hemo" que significa sangre y "globina" que significa proteína. La hemoglobina se compone de cuatro subunidades proteicas: las cadenas de globina polipéptido que contienen de 141 a 146 aminoácidos. La hemoglobina es responsable de la capacidad de la célula para transportar oxígeno y dióxido de carbono. Hemoglobina, hierro y oxígeno interactúan entre sí, formando el color rojo brillante de los glóbulos rojos. Podemos llamar a esta interacción de productos como oxihemoglobina. El monóxido de carbono se une con la hemoglobina más rápido que el oxígeno y permanece sujeto durante varias horas, haciendo que la hemoglobina no esté temporalmente disponible para el transporte de oxígeno. Un glóbulo rojo contiene aproximadamente 200 millones de moléculas de hemoglobina. Si toda esta hemoglobina estuviera en el plasma en vez de dentro de las células, la sangre sería tan "gruesa" que el corazón tendría dificultades para bombearla. El espesor de la sangre se llama viscosidad. Cuanto mayor sea la viscosidad de la sangre, más fricción hay, y se necesita más presión para forzar la sangre a través de los vasos sanguíneos.
- Funciones: La función principal es el transporte de oxígeno por todo el cuerpo y también llevar el dióxido de carbono, esta capacidad de la sangre se llama carbamohemoglobina. Mantener el equilibrio de la sangre es importante. El balance puede ser medido por los niveles de ácido y base de la sangre. Esto se llama pH. El pH normal de la sangre oscila entre 7,35-7,45. Esta sangre normal se llama alcalina . Una caída en el pH y se tornará ácida. Esta condición también se llama acidosis. Un valor en el pH más alto que 7.45 se denomona "alcalosis". Para mantener la homeostasis (o el equilibrio), la sangre tiene pequeñas moléculas dentro de los glóbulos rojos que ayudan a evitar que se produzcan caídas o aumentos.

- Destrucción: Los glóbulos rojos se descomponen y se libera la hemoglobina. La parte de la globina de la hemoglobina se descompone en componentes de aminoácidos, que a su vez son reciclados por el cuerpo. El hierro es recuperado y devuelto a la médula ósea para ser reutilizado. La porción hemo de la molécula experimenta un cambio químico y luego se excreta como pigmento biliar (bilirrubina) por el hígado. Parte de la hemo después de ser desdoblada contribuye al color de las heces y al cambio de color de la piel después de sufrir una magulladura o golpe.
Células blancas de la sangre
[editar]- Forma: Los glóbulos blancos son diferentes de los glóbulos rojos en el hecho de que son generalmente más grandes, 10-14 micrómetros de diámetro. Los glóbulos blancos no contienen hemoglobina lo que a su vez los hace translúcidos. Muchas veces en los diagramas o imágenes los glóbulos blancos se representan en un color azul, principalmente porque el azul es el color del colorante utilizado para ver las células. Los glóbulos blancos también tienen núcleos, un tanto segmentados y rodeados por electrones dentro de la membrana.
- Funciones: Los glóbulos blancos (leucocitos) también se conocen como "WBC". Los glóbulos blancos se forman en la médula ósea, pero también se dividen en la sangre y en los sistemas linfáticos. Son comúnmente ameboides (células que se mueven o se alimentan mediante proyecciones temporales, llamadas pseudópodos, y escapan del sistema circulatorio a través de los lechos capilares.) Los diferentes tipos de WBC son: Basófilos, Eosinófilos, Neutrófilos, Monocitos, linfocitos B y T. Los neutrófilos, los eosinófilos y los basófilos son todos leucocitos granulares. Los linfocitos y los monocitos son leucocitos agranulares. Los basófilos almacenan y sintetizan la histamina que es importante en las reacciones alérgicas y entran en los tejidos y se convierten en "mastocitos". Los neutrófilos son los primeros en actuar cuando hay una infección y también son los glóbulos blancos más abundantes. Los neutrófilos luchan contra las bacterias y los virus por fagocitosis, lo que significa que engloban patógenos que pueden causar infección. La vida de un neutrófilo es de sólo alrededor de 12-48 horas. Los monocitos son los más grandes de los glóbulos blancos y son responsables de reunir las células para defender el cuerpo. Los monocitos llevan a cabo la fagocitosis y también se llaman macrófagos. Los linfocitos ayudan a nuestra respuesta inmune. Hay dos clases de linfocitos: las células B y las células T. Los linfocitos B producen anticuerpos que encuentran y marcan patógenos para su destrucción. Los linfocitos T matan cualquier cosa que consideren extraña al cuerpo.
Los glóbulos blancos se clasifican por fenotipo que puede identificarse observando los glóbulos blancos bajo un microscopio. El fenotipo granular es capaz de marcar el azul. El fenotipo agranular es capaz de marcar el rojo. Los neutrófilos constituyen el 50-70% de las células granulares. Los eosinófilos constituyen el 2-4%, y los basófilos 0-1%. Los monocitos constituyen el 2-8% de las células agranulares. Los linfocitos B y T representan el 20-30%. Como se puede ver, hay una gran diferencia entre los glóbulos blancos. Estas células especiales ayudan a nuestros cuerpos a defenderse contra patógenos. No sólo ayudan a nuestro sistema inmunológico, sino que eliminan toxinas, desechos y células anormales o dañadas. Por lo tanto, podemos decir que la función principal de los WBCs es ser fagocítica que significa engullir o tragar las células.
Plaquetas
[editar]
Las plaquetas, también llamadas trombocitos, son fragmentos celulares unidos a membrana. Las plaquetas no tienen núcleo, tienen entre uno y dos micrómetros de diámetro y son aproximadamente 1/10 a 1/200 tan abundantes como los glóbulos blancos. Menos del 1% de la sangre total consiste en plaquetas. Resultan de la fragmentación de grandes células llamadas megacariocitos - que son células derivadas de células madre en la médula ósea. Las plaquetas se producen a una tasa de 200 mil millones por día. Su producción está regulada por la hormona llamada trombopoyetina. La vida circulante de una plaquetas es de 8-10 días. La superficie pegajosa de las plaquetas les permite acumularse en el sitio de vasos sanguíneos rotos para formar un coágulo. Esto ayuda en el proceso de hemostasia ("detención de la sangre"). Las plaquetas secretan factores que aumentan la agregación plaquetaria local (por ejemplo, tromboxano A), potencian la vasoconstricción (por ejemplo, serotonina) y promueven la coagulación sanguínea (por ejemplo, tromboplastina).
Hemostasia (coagulación o coágulo)
[editar]La hemostasia es el proceso natural de detener el flujo sanguíneo o la pérdida de sangre después de una lesión. ( Hemo = sangre, stasis = permanente). Tiene tres etapas: (1) espasmo vascular, vasoconstricción o intensa contracción de los vasos sanguíneos, (2) formación de un tapón plaquetario y (3) coágulo o coagulación de la sangre. Una vez que el flujo de sangre ha sido detenido puede comenzar la reparación del tejido.
- Espasmo vascular o vasoconstricción: En un individuo normal, inmediatamente después de que se haya cortado un vaso sanguíneo y se hayan dañado las células endoteliales se produce una vasoconstricción, lo que reduce el flujo sanguíneo al área. El músculo liso en la pared del vaso pasa por espasmos o contracciones intensas que contraen el vaso. Si los vasos son pequeños, los espasmos comprimen las paredes internas y pueden ser capaces de detener completamente el sangrado. Si los vasos son de tamaño mediano a grande, los espasmos disminuyen la salida inmediata de sangre, disminuyendo el daño, pero también preparando el vaso para los pasos posteriores de la hemostasia. Estos espasmos vasculares suelen durar unos 30 minutos, el tiempo suficiente para que se produzcan las próximas dos etapas de la hemostasia.
- Formación de un tapón plaquetario: Después de 20 segundos de una lesión, se inicia la coagulación. Contrariamente a la creencia popular la coagulación de un corte en la piel no se inicia por el aire o el secado de la piel, sino por las plaquetas adheridas y activadas por el colágeno en el endotelio de los vasos sanguíneos. Las plaquetas activadas liberan entonces el contenido de sus gránulos, que contienen unas sustancias que estimulan la activación plaquetaria adicional y mejoran el proceso hemostático.
Cuando se rompe el revestimiento de un vaso sanguíneo y se dañan las células endoteliales, revelando las proteínas de colágeno en la pared del vaso, las plaquetas se hinchan, crecen extensiones puntiagudas y empiezan a agruparse. Comienzan a pegarse entre sí y las paredes del vaso. Esto continúa a medida que más plaquetas se congregan y sufren las mismas transformaciones. Este proceso da como resultado un tapón de plaquetas que sella el área lesionada. Si la lesión es pequeña, en cuestión de segundos un tapón de plaquetas puede ser capaz de formarse y cerrar la herida. Si el daño es más grave se produce el próximo paso de la coagulación de la sangre. Las plaquetas contienen gránulos secretores. Cuando se adhieren a las proteínas en las paredes de los vasos, se "desgranulan", liberando así sus productos, que incluyen ADP (adenosin difosfato), serotonina y tromboxano A2. - Formación de un coágulo de sangre: Si el tapón plaquetario no es suficiente para detener el sangrado, comienza la tercera etapa de la hemostasia: la formación de un coágulo sanguíneo. Primero, la sangre cambia de líquido a un gel. Al menos 12 sustancias llamadas "factores de coagulación" participan en una serie de reacciones químicas que eventualmente crean una malla de fibras de proteínas dentro de la sangre. Cada uno de los factores de coagulación tiene una función muy específica. Señalaremos sólo tres de las sustancias aquí: protrombina, trombina y fibrina. La protrombina y el fibrinógeno son proteínas que se producen y depositan en la sangre a través del hígado.
- Protrombina: Cuando se dañan los vasos sanguíneos, los vasos y las plaquetas cercanas son estimulados a liberar una sustancia llamada "activador de la protrombina", que a su vez activa la conversión de la "protrombina", una proteína plasmática, en una sustancia Llamada trombina. Esta reacción requiere iones de calcio.
- Trombina: La trombina facilita la conversión de una proteína plasmática soluble llamada fibrinógeno en largas fibras insolubles o hilos de la proteína fibrina.
- Fibrina: El fibrinógeno es escindido por la trombina para formar su forma activa, "fibrina". Los hilos de fibrina se enrollan alrededor del tapón de plaquetas en el área dañada del vaso sanguíneo formando una red de fibras entrelazadas y un armazón para el coágulo. Esta red de fibras ayuda a mantener las plaquetas, células sanguíneas y otras moléculas apretadas en el sitio de la lesión, funcionando como el coágulo inicial. Este coágulo de fibrina temporal puede formarse en menos de un minuto, y generalmente hace un buen trabajo al reducir el flujo sanguíneo. A continuación, las plaquetas del coágulo comienzan a encogerse, endureciendo el coágulo y arrastrando las paredes del vaso. Por lo general, todo este proceso de formación de coágulos y apriete tarda menos de media hora.
El uso de productos químicos adsorbentes, tales como zeolitas, y otros agentes hemostáticos, también están siendo explorados para su uso en el sellado de lesiones graves rápidamente.
El sistema ABO de grupos sanguíneos
[editar]El sistema ABO de grupos sanguíneos está representado por sustancias en la superficie de los glóbulos rojos (eritrocitos). Estas sustancias son importantes porque contienen secuencias específicas de aminoácidos y carbohidratos que son antigénicos. Además de estar en la superficie de los glóbulos rojos, algunos de estos antígenos también están presentes en las células de otros tejidos. Un tipo sanguíneo completo describe el conjunto de 29 sustancias en la superficie de los glóbulos rojos, y el tipo de sangre de un individuo es una de las muchas combinaciones posibles de antígenos del grupo sanguíneo. Por lo general, sólo se determina el grupo sanguíneo ABO y la presencia o ausencia del antígeno Rhesus D (también conocido como factor Rhesus o factor RH) para describir el tipo sanguíneo.
Se han encontrado más de 400 antígenos diferentes de grupos sanguíneos, muchos de ellos muy raros. Si un individuo está expuesto a un antígeno de grupo sanguíneo que no se reconoce como de uno mismo, el individuo puede ser sensibilizado a ese antígeno; el sistema inmune hace anticuerpos específicos que se unen específicamente a un antígeno de grupo sanguíneo particular y se forma una memoria inmunológica contra ese antígeno particular. Estos anticuerpos pueden unirse a antígenos en la superficie de los glóbulos rojos transfundidos (u otras células del tejido) que a menudo conducen a la destrucción de las células por reclutamiento de otros componentes del sistema inmune. El conocimiento del tipo de sangre de un individuo es importante para identificar sangre apropiada para la transfusión o tejido para el trasplante de órganos.
Antígenos de superficie
[editar]Varios antígenos de superficie de RBC diferentes que provienen de un alelo (o genes muy estrechamente vinculados) son colectivamente etiquetados como un sistema de grupo sanguíneo (o grupo sanguíneo). Los dos sistemas de grupos sanguíneos más importantes fueron descubiertos durante los primeros experimentos con transfusión de sangre, el grupo ABO en 1901 y el grupo Rhesus en 1937. Estos dos grupos sanguíneos se reflejan en la nomenclatura común A positiva, O negativa, etc., con letras que se refieren al grupo ABO y positivas / negativas a la presencia / ausencia del antígeno RhD del grupo Rhesus. El desarrollo de la prueba de Coombs en 1945 y el advenimiento de la medicina de la transfusión condujeron al descubrimiento de más grupos de sangre.

Los individuos del grupo sanguíneo AB tienen antígenos A y B en la superficie de sus glóbulos rojos y su suero sanguíneo no contiene ningún anticuerpo contra el antígeno A o B. Por lo tanto, un individuo con sangre de tipo AB puede recibir sangre de cualquier grupo (aunque es preferible AB ), pero sólo puede donar sangre a otro individuo que tenga el grupo AB. La sangre AB también se conoce como "receptor universal".
Los individuos del grupo sanguíneo A tienen el antígeno A en la superficie de sus glóbulos rojos y suero sanguíneo que contiene anticuerpos IgM contra el antígeno B. Por lo tanto, un individuo del grupo A sólo puede recibir sangre de individuos de los grupos A o O (siendo preferible A) y puede donar sangre a individuos de los grupos A o AB.
Los individuos del grupo sanguíneo B tienen el antígeno B en su superficie de sus glóbulos rojos y suero sanguíneo que contiene anticuerpos IgM contra el antígeno A. Por lo tanto, un individuo del grupo B sólo puede recibir sangre de individuos de los grupos B o O (siendo preferible B) y puede donar sangre a individuos de los grupos B o AB.
Los individuos del grupo sanguíneo O no tienen antígenos A o B en la superficie de sus glóbulos rojos, pero su suero sanguíneo contiene anticuerpos IgM contra los antígenos A y B. Por lo tanto, un individuo del grupo O sólo puede recibir sangre de un individuo del grupo O, pero puede donar sangre a individuos de cualquier grupo sanguíneo ABO (es decir, A, B, O o AB). La sangre O también se conoce como "donante universal".
Herencia
[editar]Los tipos de sangre se heredan y representan las contribuciones de ambos padres. El tipo sanguíneo ABO está controlado por un único gen con tres alelos: i, IA e IB. El gen codifica una enzima que modifica el contenido de carbohidratos de los antígenos de glóbulos rojos.
IA da el tipo A,
IB da tipo B,
i da tipo O,
| Madre/Padre | O | A | B | AB |
|---|---|---|---|---|
| O | O | O, A | O, B | A, B |
| A | O, A | O, A | O, A, B, AB | A, B, AB |
| B | O, B | O, A, B, AB | O, B | A, B, AB |
| AB | A, B | A, B, AB | A, B, AB | A, B, AB |
IA y IB son dominantes sobre i, por lo que las personas ii tienen tipo O, IAIA o IAi tienen A, IBIB o IBi tienen tipo B. Las personas IAIB tienen ambos fenotipos porque A y B son codominantes, lo que significa que los padres con tipos A y B pueden tener un hijo AB. Por lo tanto, es extremadamente improbable que un padre con el tipo AB tenga un hijo tipo O (no es, sin embargo, una prueba directa de ilegitimidad): el fenotipo cis-AB tiene una sola enzima que crea tanto antígenos A como B. Los glóbulos rojos resultantes no suelen expresar el antígeno A o B al mismo nivel que se esperaría en los glóbulos rojos comunes del grupo A o B, lo que puede ayudar a resolver el problema de un grupo sanguíneo aparentemente genéticamente imposible.
- Factor Rh
Muchas personas tienen el factor Rh en los glóbulos rojos. Los portadores de Rh no tienen los anticuerpos para el Factor Rh, pero pueden crearlos si son expuestos a Rh. Más comúnmente el Rh se ve cuando anticuerpos anti-Rh se cruzan de la placenta de las madres al el niño antes del nacimiento. El Factor Rh entra en el niño destruyendo los glóbulos rojos del niño. Esto recibe el nombre de enfermedad hemolítica.
Compatibilidad en transfusiones de sangre/plasma
[editar]Las transfusiones de sangre entre el donante y el receptor de tipos sanguíneos incompatibles pueden causar reacciones inmunológicas agudas graves, hemólisis (destrucción de RBCT), insuficiencia renal, shock y, a veces, muerte. Los anticuerpos pueden ser altamente activos y pueden atacar los glóbulos rojos y obligar a los componentes del sistema del complemento a causar hemólisis masiva de la sangre transfundida.
Un paciente debe idealmente recibir su propia sangre o productos sanguíneos específicos de su tipo de sangre para reducir al mínimo la ocasión de una reacción a la transfusión. Si el tiempo lo permite, el riesgo se reducirá aún más mediante la combinación cruzada de sangre, además de la tipificación de la sangre tanto del receptor como del donante. La concordancia cruzada implica mezclar una muestra de la sangre del receptor con una muestra de la sangre del donante y verificar si la mezcla aglutina o forma aglomeraciones. Los técnicos de bancos de sangre generalmente revisan la aglutinación con un microscopio, y si ocurre, la sangre de ese donante particular no puede ser transfundida a ese receptor en particular. La transfusión de sangre es un procedimiento médico con potenciales riesgos y es vital que todas las muestras de sangre estén correctamente identificadas, por lo que el etiquetado de concordancia cruzada se estandariza usando un sistema de código de barras conocido como ISBT 128.
| Donante | Receptor | |||
|---|---|---|---|---|
| O | A | B | AB | |
| O | OK | OK | OK | OK |
| A | OK | OK | ||
| B | OK | OK | ||
| AB | OK | |||
Al considerar una transfusión de plasma, hay que tener en cuenta que el plasma lleva anticuerpos y no lleva antígenos. Por ejemplo, no se puede dar plasma tipo O a un tipo A, B o AB, porque una persona con sangre tipo O tiene anticuerpos A y B y el receptor tiene una respuesta inmune. Por otro lado un donante de AB podría dar plasma a cualquier persona, ya que no tienen anticuerpos.
La tabla de la derecha es para las transfusiones de plasma, y es justo lo contrario para las transfusiones de glóbulos rojos. No tiene en cuenta el factor Rh, sin embargo, porque la mayoría de la gente no tiene anticuerpos para el factor Rhesus (sólo ocurre si hay exposición).
Enfermedad hemolítica del recién nacido
[editar]A menudo una mujer embarazada lleva consigo un feto con un tipo de sangre diferente, y a veces la madre forma anticuerpos contra los glóbulos rojos del feto, lo que lleva a un recuento sanguíneo fetal bajo, una condición conocida como enfermedad hemolítica del recién nacido.
La enfermedad hemolítica del recién nacido (también conocida como HDN) es una afección aloinmune que se desarrolla en un feto cuando en los anticuerpos IgG producidos por la madre que pasan por la placenta están incluidos también aquellos que atacan a los glóbulos rojos en la circulación fetal. Los glóbulos rojos se descomponen y el feto puede desarrollar reticulocitosis y anemia. La enfermedad fetal varía de leve a muy grave y puede ocurrir muerte fetal por insuficiencia cardiaca - hidropesía fetal. Cuando la enfermedad es moderada o grave hay muchos eritroblastos en la sangre fetal por lo que esta forma de la enfermedad se puede llamar eritroblastosis fetal.
Antes del nacimiento, las opciones para el tratamiento incluyen la transfusión intrauterina o la inducción temprana del parto cuando se ha alcanzado la madurez pulmonar, cunado hay angustia fetal o han pasado 35 a 37 semanas de gestación. La madre también puede someterse a intercambio de plasma para reducir los niveles circulantes de anticuerpos hasta en un 75%.
Después del nacimiento, el tratamiento depende de la gravedad del trastorno, pero podría incluir estabilización y monitorización de la temperatura, fototerapia, transfusión con sangre compatible, transfusión de intercambio con un tipo de sangre compatible con el lactante y la madre, bicarbonato de sodio para la corrección de la acidosis y/o ventilación asistida.
Las madres Rh negativas que han tenido un embarazo con o que están embarazadas de un bebé Rh positivo, reciben inmunoglobulina Rh (RhIG), también conocida como Rhogam, durante el embarazo y después del parto para prevenir la sensibilización al antígeno D. La globulina hiperinmune Rh provoca la destrucción rápida de los glóbulos rojos del feto que han entrado en la circulación maternal, impidiendo que el cuerpo de la madre genere anticuerpos peligrosos Rh que pueden causar complicaciones serias en el recién nacido o complicar futuros embarazos.
Enfermedades de la sangre
[editar]Enfermedad de Von Willebrand
[editar]El trastorno hemorrágico hereditario más común, la enfermedad de von Willebrand afecta tanto a hombres como a mujeres por igual. La enfermedad de von Willebrand es similar a la hemofilia. Se debe a una deficiencia cualitativa o cuantitativa del factor de von Willebrand (FvW), una proteína multimérica requerida para la adhesión plaquetaria. Aunque es sobre todo una enfermedad hereditaria (con factores aportados por ambos padres), la enfermedad de von Willebrand puede ser un síndrome adquirido en casos raros.
Hay tres tipos de enfermedad de von Willebrand:
- Tipo 1, que es la forma más leve y más común de la enfermedad;
- Tipo 2, que tiene cuatro subtipos (2A, 2B, 2M y 2N) y oscila entre leve a moderada en gravedad;
- Y finalmente el Tipo 3, que es muy raro y es la forma más severa.
- Tipo 1:
En la enfermedad de von Willebrand tipo 1, existe un bajo nivel de factor von Willebrand. El nivel de factor VIII también puede ser inferior al normal. Esta es la forma más leve y más común de la enfermedad. Aproximadamente 3 de cada 4 personas diagnosticadas con la enfermedad de von Willebrand tienen el tipo 1.
- Tipo 2:
En la enfermedad de von Willebrand tipo 2, un defecto en el factor von Willebrand hace que no funcione correctamente. El tipo 2 se divide en 2A, 2B, 2M y 2N. Cada uno es tratado de manera diferente, por lo que conocer el tipo exacto es importante.
Las personas con enfermedad de von Willebrand de tipo 1 y tipo 2 pueden presentar los siguientes síntomas de hemorragia de leve a moderada: hemorragia fácil, hemorragias nasales, sangrado de las encías después de un procedimiento dental, sangrado menstrual abundante en las mujeres, sangre en las heces u orina, sangrado en los intestinos, estómago, riñones o vejiga), sangrado excesivo después de un corte u otro accidente o cirugía.
- Tipo 3:
Las personas con enfermedad de von Willebrand de tipo 3 por lo general no tienen factor de von Willebrand y tienen un factor VIII muy bajo. El tipo 3 es severo y muy raro.
Los síntomas de la enfermedad de von Willebrand de tipo 3 pueden incluir cualquiera de los síntomas de los tipos 1 y 2, e incluyen también episodios de sangrado severo sin ninguna razón, que pueden poner en peligro la vida si no se tratan inmediatamente. El sangrado en los tejidos blandos o articulaciones (hemartrosis), causando dolor severo e hinchazón, es otro síntoma.
- Tratamiento:
Muchas personas con enfermedad de von Willebrand no requieren tratamiento para controlar la enfermedad. Sin embargo, si el tratamiento es necesario, puede incluir una gama de diferentes intervenciones dependiendo de la gravedad. Estos incluyen la medicación para aumentar el nivel de factor de von Willebrand en la sangre (DDAVP), la medicación para prevenir la descomposición de coágulos (llamados medicamentos antifibrinolíticos), la medicación para controlar el sangrado menstrual abundante en las mujeres (a menudo píldoras anticonceptivas) o la inyección de factor de coagulación concentrado (que contienen factor de von Willebrand y factor VIII).
Coagulación intravascular diseminada
[editar]La coagulación intravascular diseminada (CID) o síndrome de desfibrinación es un proceso patológico que se produce como resultado de la formación excesiva de trombina, y que induce el consumo de factores de coagulación y plaquetas en la sangre.
El organismo pierde el control homeostático de la coagulación, generando de manera excesiva trombina y plasmina, lo que produce la aparición de hemorragias en diferentes partes de cuerpo, trombosis obstructivas de la microcirculación, necrosis y disfunciones orgánicas.
Es una enfermedad caracterizada por una activación difusa y simultánea de los sistemas endógenos tanto de la coagulación como de la fibrinólisis que provocan trastornos en la microcirculación y una función endotelial defectuosa; el depósito de pequeños trombos en la circulación conduce finalmente a la disfunción orgánica múltiple y en algunos casos a la muerte.
Se presenta en pacientes críticamente enfermos, especialmente aquellos con sepsis gramnegativa (particularmente sepsis meningocócica) y leucemia promielocítica aguda.
Hemofilia
[editar]La hemofilia es una enfermedad donde existe baja o ninguna proteína de la sangre, lo que causa una incapacidad para producir la coagulación de la sangre. Hay dos tipos de hemofilia: Tipo A, que es una deficiencia en el factor VIII y Tipo B, (enfermedad de Christmas) que es una deficiencia en el factor IX. Debido a que las personas con hemofilia tienen una capacidad disminuida para coagular la sangre, incluso un pequeño corte puede tardar horas o días en coagularse completamente, y una pequeña golpe podría causar hematomas severos que no cicatrizan durante meses. El síntoma más común es el sangrado internos de los músculos, causando hinchazón y diversos grados de dolor.
La hemofilia se transmite de las madres a sus hijos. La hemofilia se conoce a veces como la "enfermedad Real". Esto es así porque la reina Victoria, reina de Inglaterra (1837-1901), era portadora de la hemofilia. La enfermedad de la hemofilia se transmitió a su hijo Leopoldo que terminó muriendo a la edad de 31 años. La reina Victoria también tenía dos hijas que eran portadoras. Estas hijas pasaron la hemofilia a las familias reales españolas, alemanas y rusas.
Una de las historias más famosas es la de la familia real rusa. Alexandra, nieta de la reina Victoria, se casó con Nicolás (el zar de Rusia en los años 1900). Alexandra era portadora de la enfermedad y pasó la enfermedad a su primer hijo, el zarévich Alexi, que era heredero al trono de Rusia. La familia trató de mantener el secreto de su hijo a la gente, pero Alexi sufrió graves hematomas y dolor extremo. La familia encontró la ayuda de un monje llamado Rasputín. Guardó su secreto y ganó mucho poder sobre la familia, haciéndoles creer que era su única esperanza. Durante este tiempo de gran agitación en Rusia, Nicolás y Alexandra pusieron su atención en su hijo, y descuidaron al pueblo. No pasó mucho tiempo antes de que comenzara la Revolución Bolchevique de 1917.
Factor V Leiden
[editar]Al contrario de la hemofilia, el factor V Leiden es el nombre dado a una variante del factor V humano que causa un trastorno de hipercoagulabilidad. En este trastorno, la variante Leiden del factor V, no puede ser inactivada por la proteína C activada. El factor V Leiden es el trastorno hereditario más común de la hipercoagulabilidad entre los eurasiáticos. Su nombre se debe a la ciudad de Leiden (Países Bajos), donde fue identificada por primera vez en 1994 por el Prof. R. Bertina et al. Los que lo tienen están en un riesgo levemente más alto de desarrollar coágulos de sangre que los que no lo tienen. Los que den positivo para el factor V deben evitar (anticonceptivos orales, obesidad, tabaquismo y presión arterial alta).
Anemia
[editar]Anemia (AmE) o anemia (BrE), del griego (Ἀναιμία) que significa "sin sangre", se refiere a una deficiencia de glóbulos rojos (hematíes) y/o hemoglobina. Esto da como resultado una capacidad reducida de la sangre para transferir oxígeno a los tejidos, causando hipoxia. Dado que todas las células humanas dependen del oxígeno para la supervivencia, diversos grados de anemia pueden tener una amplia gama de consecuencias clínicas. La hemoglobina (la proteína portadora de oxígeno en los glóbulos rojos) tiene que estar presente para asegurar la oxigenación adecuada de todos los tejidos y órganos del cuerpo.
Las tres clases principales de anemia incluyen pérdida excesiva de sangre (hemorragia aguda o crónica), destrucción excesiva de células sanguíneas (hemólisis) o deficiencia en la producción de glóbulos rojos (hematopoyesis ineficaz). En las mujeres que están menstruando, la deficiencia de hierro en la dieta es una causa común.
Anemia de células falciformes
[editar]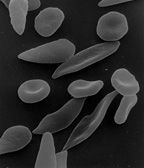
La enfermedad falciforme es un término general para un grupo de trastornos genéticos causados por la hemoglobina falciforme (Hgb S o Hb S). En muchas formas de la enfermedad, los glóbulos rojos cambian de forma tras la desoxigenación debido a la polimerización de la hemoglobina falciforme anormal. Este proceso daña la membrana de los glóbulos rojos y puede hacer que las células queden atrapadas en los vasos sanguíneos. Esto priva a los tejidos que son regados después del oxígeno y causa isquemia e infarto. La enfermedad es crónica y de por vida. Los individuos están normalmente bien, pero sufren ataques periódicos dolorosos. Además del dolor periódico, puede haber daño en los órganos internos y/o accidente cerebrovascular. El tiempo de vida se acorta a menudo en los enfermos que viven un promedio de 40 años. Es común en personas de partes del mundo donde la malaria es o era común, especialmente en África subsahariana o en descendientes de esos pueblos.
Genética:
La enfermedad de células falciformes se hereda en el patrón autosómico recesivo, descrito anteriormente. El alelo responsable de la anemia falciforme es autosómico recesivo. Una persona que recibe el gen defectuoso de padre y madre desarrolla la enfermedad; Una persona que recibe un gen defectuoso y un alelo sano permanece sano, pero puede transmitir la enfermedad y se conoce como portador. Si dos padres que son portadores tienen un hijo, hay una probabilidad de 1 en 4 de que su hijo desarrolle la enfermedad y una probabilidad de 1 en 2 de que su hijo sea portador.
Policitemia
[editar]La policitemia es una condición en la que hay un aumento neto en la masa total de eritrocitos circulantes (glóbulos rojos) del cuerpo. Hay varios tipos de policitemia.
- Policitemia primaria:
En la policitemia primaria, puede haber de 8 a 9 millones y ocasionalmente 11 millones de eritrocitos por milímetro cúbico de sangre (un rango normal para los adultos es 4-5 millones), y el hematocrito puede ser tan alto como 70 a 80%. Además, el volumen total de sangre puede aumentar hasta el doble que lo normal. El sistema vascular entero puede engrosarse marcadamente con sangre, y los tiempos de circulación sanguínea en todo el cuerpo pueden aumentar hasta el doble del valor normal. El aumento del número de eritrocitos puede aumentar la viscosidad de la sangre hasta cinco veces la normal. Los capilares pueden quedar tapados por la sangre demasiado viscosa, y el flujo de sangre a través de los vasos tiende a ser extremadamente lento.
Como consecuencia de lo anterior, las personas con policitemia no tratada corren el riesgo de sufrir varios eventos trombóticos (trombosis venosa profunda, embolia pulmonar), ataque cardíaco y accidente cerebrovascular, y tienen un riesgo considerable de síndrome de Budd-Chiari (trombosis de la vena hepática). La condición se considera crónica; no existe cura. El tratamiento sintomático (véase más adelante) puede normalizar el recuento sanguíneo y la mayoría de los pacientes pueden vivir una vida normal durante años.
- Policitemia secundaria:
La policitemia secundaria es causada por aumentos apropiados o inapropiados en la producción de eritropoyetina que resultan en un aumento en la producción de eritrocitos. En la policitemia secundaria, puede haber 6 a 8 millones y en ocasiones 9 millones de eritrocitos por milímetro cúbico de sangre. Un tipo de policitemia secundaria en la que la producción de eritropoyetina aumenta apropiadamente se denomina policitemia fisiológica. La policitemia fisiológica ocurre en individuos que viven en altitudes elevadas (4275 a 5200 metros), donde la disponibilidad de oxígeno es menor que a nivel del mar. Muchos atletas entrenan en altitudes más altas para aprovechar este efecto - una forma legal de dopaje en sangre. Se sabe que las personas que sufren de policitemia utilizan su condición como una ventaja atlética para una mayor resistencia.
Otras causas de policitemia secundaria incluyen tabaquismo, tumores renales o hepáticos o enfermedades del corazón o del pulmón que resultan en hipoxia. Las anomalías endocrinas, que incluyen prominentemente feocromocitoma y adenoma adrenal con síndrome de Cushing, son también causas secundarias. Los atletas y culturistas que abusan de esteroides anabólicos o eritropoyetina pueden desarrollar policitemia secundaria.
- Policitemia relativa:
La policitemia relativa es un aumento aparente del nivel de eritrocitos en la sangre; sin embargo, la causa subyacente es la reducción del plasma sanguíneo. La policitemia relativa a menudo es causada por pérdida de fluido, es decir, quemaduras, deshidratación y policitemia por estrés.
Leucemia
[editar]La leucemia es un cáncer de la sangre o médula ósea caracterizado por una proliferación anormal de células sanguíneas, generalmente glóbulos blancos (leucocitos). Es parte del amplio grupo de enfermedades llamadas neoplasias hematológicas. El daño a la médula ósea, mediante el desplazamiento de las células de la médula normal con un número creciente de células malignas, da como resultado una falta de plaquetas en la sangre, que son importantes en el proceso de coagulación de la sangre. Esto significa que las personas con leucemia pueden sufrir moretones, sangrar excesivamente o desarrollar hemorragias en forma de puntitos (petequias).
Los glóbulos blancos, que están involucrados en la lucha contra patógenos, pueden ser suprimidos o disfuncionales, poniendo al paciente en riesgo de desarrollar infecciones.
La deficiencia de glóbulos rojos produce anemia, que puede causar disnea. Todos los síntomas también pueden atribuirse a otras enfermedades; para el diagnóstico, se requieren análisis de sangre y una biopsia de médula ósea.
Glosario
[editar]Albúmina: una importante proteína de la sangre responsable del mantenimiento de la presión osmótica (agua) en la sangre
Anemia: una deficiencia de glóbulos rojos o hemoglobina causada por la falta de hierro, ácido fólico o vitamina B12 en la dieta, o por la destrucción de glóbulos rojos; asociada con la disminución de la capacidad de la sangre para transportar oxígeno
Célula B: célula responsable de la distribución de anticuerpos
Basófilo: este glóbulo blanco entra en los tejidos dañados y libera histamina y otros químicos que promueven la inflamación en el cuerpo para combatir los patógenos
Sangre: los medios y el sistema de transporte del cuerpo utilizado en los elementos de transporte - nutrición, desecho, calor - de un lugar en el cuerpo a otro a través de los vasos sanguíneos.
Eosinófilos: Glóbulos blancos que participan en la respuesta inmune contra gusanos parasitarios (como la tenia y los gusanos redondos). Nombrado porque mancha con el tinte rojo "eosina".
Factor V Leiden el trastorno más común de hipercoagulabilidad genética.
'Elementos formados: los glóbulos rojos, glóbulos blancos y plaquetas encontrados en la sangre
Hematocrito: medida del % de glóbulos rojos encontrados en la sangre
Hemoglobina (Hb): pigmento que contiene hierro en los glóbulos rojos que se combina con el oxígeno y lo transporta
Hemofilia: Trastorno genético en el cual el individuo afectado puede tener sangrado incontrolable; La sangre no coagula
Hemostasia: el proceso por el cual se detiene el flujo sanguíneo; también describe la coagulación de la sangre
Linfocitos: Las células del sistema linfático proporcionan defensa contra patógenos específicos o toxinas
Monocito: El glóbulo blanco más grande. Se convierte en un macrófago cuando se activa. Engloba los patógenos y desechos a través de la fagocitosis, también involucrados en la presentación de antígenos a los linfocitos B y T.
Neutrófilo: el glóbulo blanco más común; son fagocíticos y engloban patógenos o desechos en los tejidos; También liberan enzimas y productos químicos citotóxicos para matar patógenos
Células NK: también conocidas como "Células Asesinas Naturales", estos linfocitos T son responsables de la vigilancia y detección de células anormales de los tejidos; importante en la prevención del cáncer
Fagocitosis: proceso por el cual las células de tipo ameboide engullen e ingeren, y por lo tanto destruyen, materia extraña o material
Células T: células que median coordinando el sistema inmunológico y entran en los tejidos periféricos. Pueden atacar células extranñas directamente y controlar las actividades de otros linfocitos.
Preguntas de la revisión
[editar]Las respuestas a estas preguntas pueden encontrarse aquí
1. Tomar aspirina todos los días puede reducir el riesgo de enfermedades del corazón porque:
- A) es un potente vasodilatador
- B) bloquea los receptores del dolor en el tejido del corazón
- C) detiene la fibrilación ventricular
- D) afloja la placa en las paredes arteriales
- E) previene el aglutinamiento plaquetario
2. Un hematocrito mide el porcentaje de:
- A) Glóbulos blancos
- B) Plasma
- C) Plaquetas
- D) Glóbulos rojos
3. El tipo de sangre de Fred es O- y el de Ginger es B +. Fred y Ginger tienen un hijo que es AB +. ¿Qué concluyes?
- A) Si tienen un segundo hijo, Ginger necesita que se le inyecte RhoGam
- B) No hay riesgo para un segundo niño, a menos que tenga un tipo sanguíneo negativo
- C) Si el niño necesita una transfusión de sangre Fred podría proporcionarlo de manera segura, pero no Ginger
- D) Fred no es el padre del niño
4. ¿Qué componente sanguíneo desempeña el papel más importante en el mantenimiento de la presión osmótica de la sangre?
- A) albúmina
- B) dióxido de carbono
- C) glóbulos blancos
- D) fibrinógeno
- E) globulinas
5. Si aguantas tu respiración por un minuto
- A) Los riñones aumentarán la reabsorción de iones de sodio
- B) La concentración de iones de hidrógeno en la sangre aumentará ... acumulaciones de ácido
- C) Su ritmo cardíaco se ralentizará mucho
- D) La hemoglobina se unirá al oxígeno más fuertemente
6. La mayor parte del dióxido de carbono producido por los tejidos es transportado a los pulmones como:
- A) Pequeñas burbujas de gas en el plasma
- B) Gas ligado a la hemoglobina en los glóbulos rojos
- C) iones bicarbonato en el plasma
- D) Gas ligado a glóbulos blancos y albúmina
- E) Gas transportado a través del sistema linfático
7. Para prevenir la pérdida de sangre después de una lesión en el tejido, los vasos sanguíneos primero
- A) Forman un tapón de plaquetas
- B) Forman un coágulo
- C) Iniciar la cascada de coagulación
- D) Barreras de constricción y forma
8. Usted toma una muestra de sangre de un ciclista masculino al final de una carrera larga. El hematocrito es del 60%. La conclusión más probable es:
- A) Esto está dentro del rango normal para la mayoría de los hombres adultos
- B) Este ciclista es anémico
- C) Este porcentaje bajo del hematocrito podría indicar daño hepático o leucemia
- D) El ciclista está deshidratado
- E) El ciclista ha estado tomando la eritropoyetina farmacéutica
9. En una muestra normal de sangre, ¿cuál de las siguientes células será la más abundante?
- A) Neutrófilos
- B) Basófilos
- C) Eosinófilos
- D) Monocitos
- E) Linfocitos
10. Una bolsa de sangre donada no coagula porque
- A) No hay suficiente oxígeno
- B) Las paredes de la bolsa tienen haparina
- C) Se mantiene refrigerado
- D) No hay calcio libre
- E) Todo lo anterior
11. ¿Cuál es la función principal de la sangre?
- A) Suministro de nutrientes a los tejidos
- B) Eliminar los residuos
- C) Para mantener su cuerpo a una temperatura constante
- D) A y B
- E) B y C
12. ¿Cuál es el componente principal de los glóbulos rojos?
- A) Albumina
- B) Globulinas
- C) Hemoglobina
- D) Núcleo
