Fisiología humana/Embarazo y parto
Introducción
[editar]En este capítulo vamos a ver los temas que tratan el embarazo, desde la concepción hasta el nacimiento. El capítulo tratará la fertilización, la implantación del cigoto, el devenir del feto, los tres trimestres, y el desarrollo progresivo del feto a través de las semanas de embarazo. Abarcará el tema del nacimiento y diferentes métodos de parto.
Fertilización
[editar]
La fertilización es la unión de un espermatozoide y un óvulo. Un espermatozoide es un gameto masculino que se libera en la vagina de una hembra durante el coito. Para que ocurra la fertilización debe haber un óvulo maduro presente. Cada mes uno de los ovarios libera un óvulo que se encontrará con uno de los 4 millones de espermatozoides que el hombre eyacula en la vagina. Los espermatozoides nadan a través del cuello del útero hacia el interior del útero que conduce a las trompas de Falopio. Aquí es donde la fertilización es más probable que tenga lugar. Es necesaria una cantidad alta de espermatozoides en el eyaculado porque sólo alrededor de 100 sobreviven para entrar en el lugar de la fertilización.
Para penetrar el óvulo el espermatozoide debe primero romper dos barreras que rodean al óvulo. El acrosoma del esperma entra en contacto con la corona radiata y libera enzimas digestivas que descomponen una capa gelatinosa alrededor del huevo llamada la zona pelúcida. Una vez que un espermatozoide llega a la membrana plasmática del óvulo, desencadena una reacción que se propaga a través de la membrana del óvulo evitando que otros espermatozoides se introduzcan a través de la membrana del óvulo. Una vez que el esperma alcanza el interior del óvulo se deshace de su cola y los dos núcleos se fusionan. Entonces los 23 cromosomas del óvulo y los 23 cromosomas del espermatozoide se unen y se convierten en un cigoto. Los cromosomas contienen toda la información necesaria para determinar la estructura genética del nuevo bebé. Normalmente todos los seres humanos tienen dos cromosomas que determinan el sexo: una combinación de X e Y dará lugar a un macho y una combinación de X y X dará lugar a una hembra. Todos los óvulos tienen cromosomas sexuales X, los espermatozoides tienen ambos cromosomas sexuales X o Y, por lo tanto, los gametos masculinos determinan el sexo del bebé.
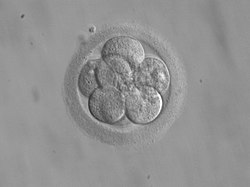
Período preembrionario
[editar]Después de la fecundación, el cigoto comienza un proceso de división por "mitosis" en un proceso llamado "clivaje". Se divide hasta llegar a 16 células. Entonces se conoce como una "mórula". Como la mórula flota libremente dentro del útero, comienza a llevar nutrientes a las células. La mórula se llena de líquido y las células en el interior comienzan a formar dos grupos separados. En esta etapa es un "blastocisto". La capa interna de las células se llama embrioblasto, y se convertirá en el feto. La capa externa se llama trofoblasto que se convertirá en parte de la placenta. En este punto la zona pelúcida se está desintegrando. El trofoblasto contiene células especializadas que se convierten en partes del cuerpo, como los dedos, que crecen en el endometrio una vez que se ponen en contacto con éste cuando ya está bien engrosado.
Implantación
[editar]El blastocisto se preserva secretando una hormona que detiene indirectamente la menstruación. Las células del trofoblasto secretan hormonas HGC que ayudan a desarrollar el cuerpo lúteo que normalmente desaparece en unos 10 o 12 días. A su vez, el cuerpo lúteo sigue segregando progesterona, que mantiene el endometrio del útero en la fase secretora. Esto ayuda a que el blastocisto continúe creciendo y permanezca incrustado dentro del endometrio. El sistema de apoyo a la vida fetal y la placenta comienzan a formarse, y finalmente la placenta asumirá el trabajo de producir progesterona.
- Gastrulación y formación
El embrioblasto dentro del blastocisto forma 3 capas germinales primarias: ectodermo, mesodermo y endodermo.
Ectodermo
[editar]Forma el tejido nervioso y el epitelio que cubre la superficie externa del cuerpo. La epidermis de la piel, incluyendo el cabello y las uñas, las glándulas de la piel, los recubrimientos de la cavidad oral, cavidad nasal, canal anal, vagina, cerebro, médula espinal, órganos sensoriales, lente del ojo y epitelio de la conjuntiva (una membrana que cubre la esclerótica y el interior de los párpados), la glándula pituitaria, la médula suprarrenal y el esmalte de los dientes.
Mesodermo
[editar]Forma todo el tejido muscular y el tejido conectivo del cuerpo, así como los riñones y el epitelio de las membranas serosas y los vasos sanguíneos. Todo el tejido muscular (esquelético, liso, cardíaco), todo el tejido conectivo (tejido conectivo fibroso, hueso, sangre, cartílago), dentina de los dientes, corteza suprarrenal, riñones y uréteres, vísceras reproductivas internas, vasos del epitelio, cavidades articulares y cavidades serosas del cuerpo.
Endodermo
[editar]Forma el epitelio del revestimiento, el aparato digestivo — excepto boca, faringe y la porción terminal del recto — y respiratorio. Forma también las células que tapizan las glándulas que drenan en el tubo digestivo, incluyendo las del hígado y páncreas, el epitelio del conducto auditivo y la cavidad timpánica. También da origen a la vejiga urinaria y parte de la uretra y el epitelio que reviste los folículos de la glándula tiroides y el timo.
Formación de la placenta
[editar]A medida que ocurren cambios en el endometrio, el crecimiento celular y la acumulación de glucógeno hacen que el tejido fetal y el materno se unan. Esta unión forma la unidad funcional llamada placenta. La placenta no mezcla la sangre entre la madre y el feto, pero permite que los nutrientes y los productos de desecho se difundan por los dos sistemas sanguíneos. La placenta proporciona protección mediante el filtrado de muchas sustancias nocivas con las que la madre entra en contacto. La placenta no puede proteger contra algunos teratógenos incluyendo pero no limitados a:
- Talidomida
- Heroína
- Cocaína
- Aspirina
- Alcohol
- Productos químicos en el humo de los cigarrillos
- Propecia, un fármaco también conocido como finasterida, que puede causar defectos de nacimiento simplemente con que una mujer manipule durante el embarazo un comprimido roto.
Líquido amniótico
[editar]Unido a la placenta está el saco membranoso que rodea y protege al embrión. Este saco se llama el amnios. Crece y comienza a llenarse, principalmente con agua, alrededor de dos semanas después de la fertilización. Este líquido se llama líquido amniótico, permite al feto moverse libremente, sin que las paredes del útero estén demasiado apretadas contra su cuerpo. También proporciona flotabilidad para su comodidad. Después de 10 semanas más, el líquido contiene proteínas, carbohidratos, lípidos y fosfolípidos, urea y electrolitos, todos los cuales ayudan en el crecimiento del feto. En las últimas etapas de la gestación, gran parte del líquido amniótico consiste en orina fetal. El feto se traga el líquido y luego lo expulsa para preparar sus órganos digestivos para su uso después del nacimiento. El feto también "respira" el líquido para ayudar en el crecimiento y desarrollo del pulmón.

Si no hay suficiente líquido amniótico se produce un oligohidramnios, esto puede ser una preocupación durante el embarazo. Los oligohidramnios pueden ser causados por infección, disfunción renal o malformación en el feto. Un posible resultado de oligohidramnios puede ser causa de pulmones subdesarrollados o hipoplásicos. Esta condición es potencialmente fatal y el bebé puede morir poco después del nacimiento. Los bebés con poco líquido amniótico también pueden desarrollar contracturas de los miembros o malformaciones de los pies y las manos.
Al igual que tener poco líquido, tener demasiado líquido o polihidramnios, puede ser causa o indicador de problemas para la madre y el bebé. El polihidramnios es un factor de riesgo que predispone el prolapso del cordón umbilical y es a veces un efecto secundario de un embarazo macrosómico. En ambos casos, sin embargo, la mayoría de los embarazos se desarrollan normalmente y el bebé nace sano.
La ruptura prematura de las membranas (PPROM) es una condición en la que el saco amniótico pierde líquido antes de las 38 semanas de gestación. Esto puede ser causado por una infección bacteriana o por un defecto en la estructura del saco amniótico, el útero o el cuello uterino. En algunos casos la fuga puede curarse espontáneamente, pero en la mayoría de los casos de PPROM, el parto comienza en el plazo de 48 horas de la rotura de la membrana. Cuando esto ocurre, es necesario que la madre reciba tratamiento inmediatamente para posponer el parto si el feto no es viable, mientras sea seguro, y para que los tratamientos antibióticos eviten una posible infección en la madre y el bebé. Si la ruptura se produce demasiado pronto durante el embarazo poco se puede hacer para salvar al feto.
Una complicación obstétrica muy rara y con mucha frecuencia fatal es una embolia de líquido amniótico o una fuga de líquido amniótico a los sistemas vasculares de las madres causando una reacción alérgica. Esta reacción alérgica produce un colapso cardiorrespiratorio (corazón y pulmón), llegando a una condición conocida como coagulación intravascular diseminada en la cual la sangre de las madres pierde su capacidad de coagularse.
El síndrome de banda amniótica, o ABS, se produce cuando la membrana fetal interna (amnios) se rompe sin lesión de la membrana externa (corión). Las bandas fibrosas del amnios roto flotan en el líquido amniotico y pueden enredar el feto, reduciendo el suministro de sangre y causando anomalías congénitas en las extremidades (dismelia). En algunos casos puede ocurrir una amputación completa "natural" de un dedo o miembro antes del nacimiento o el dedo o los miembros pueden estar necróticos (muertos) lo que requiere extirpación quirúrgica.
Función endocrina de la placenta
[editar]Existen hormonas hipofisarias y hormonas esteroides segregadas de la placenta. Las hormonas hipofisarias son hCG y hCS. HCG es similar a LH y ayuda a mantener en las madres el corpus luteum. HCS es como la prolactina y la hormona del crecimiento y ayuda a aumentar la descomposición de grasa lo que evita el uso de glucosa de los tejidos de las madres. Este efecto deja más glucosa disponible para la placenta y el feto para el crecimiento necesario. Las hormonas esteroides son la progesterona y el estrógeno. La progesterona ayuda a mantener el endometrio y apoya el crecimiento de las glándulas mamarias. El estrógeno también ayuda a mantener el endometrio y el crecimiento de las glándulas mamarias, así como inhibe la secreción de prolactina.
Desarrollo del bebé
[editar]El útero se expande, el bebé crece y toma todo el alimento de la madre. Lo que una vez comenzó como un huevo microscópico de dos células, se convertirá en un bebé en tan sólo doce semanas. El bebé se desarrolla de la concepción al término, en un progreso de mes a mes.
Panorama general de los hitos del desarrollo
[editar]| SEMANA | CAMBIOS EN LA MADRE | DESARROLLO DEL BEBÉ |
|---|---|---|
| Desarrollo preembrionario | ||
| 1 semana | Se produce la ovulación | Se produce la fecundación, comienza y continúa la división celular, aparece el corion |
| Desarrollo del embrión | ||
| 2 semanas | Síntomas de un embarazo precoz (náuseas, inflamación y sensibilidad de los senos, fatiga); Las pruebas de embarazo en sangre pueden mostrar resultados positivos | Se produce la implantación; el amnios y el saco vitelino; el embrión tiene tejido; empieza a formarse la placenta |
| 3 semanas | Primer período perdido; la prueba de orina de embarazo puede dar positivo; los síntomas del embarazo temprano continúan | El sistema nervioso comienza a desarrollarse; están presentes el alantoides y vasos sanguíneos, la placenta está bien formada |
| 4 semanas | Se forman de las yemas de los miembros; el corazón late; el sistema nervioso se desarrolla; el embrión tiene cola; otros sistemas se están formando | |
| 5 semanas | El útero es del tamaño de un huevo de gallina; la madre puede tener que orinar frecuentemente | El embrión es curvo, la cabeza es grande, las extremidades muestran su división, se notan la nariz, los oídos y los ojos |
| 6 semanas | El útero es del tamaño de una naranja | Los dedos están ya formados y el esqueleto es cartilaginoso |
| 8 semanas | El útero se puede sentir por encima del hueso púbico | El feto empieza a parecer humano; los miembros se están desarrollando y se forman los órganos principales; Los rasgos faciales son cada vez más refinados |
| Desarrollo fetal | ||
| 12 semanas | El útero es del tamaño de un pomelo | La cabeza crece más rápido que el resto del cuerpo; los rasgos faciales son evidentes, pero no hay capa de grasa todavía y la piel es translúcida; el género se puede distinguir mediante una ecografía; aparecen las uñas |
| 16 semanas | Se puede sentir el movimiento fetal | El pelo fino (lanugo) crece sobre el cuerpo; el feto se asemeja a un pequeño ser humano; el esqueleto es visible |
| 20-22 semanas | El útero alcanza hasta el nivel del ombligo y el embarazo es obvio | Vernix caseosa, el revestimiento graso protector, comienza a depositarse; el latido del corazón puede ser escuchado |
| 24 semanas | El doctor puede saber dónde están la cabeza, la espalda y los miembros del bebé; los senos se han agrandado y los pezones y areola son más oscuros, se produce el calostro | Completamente formado pero todavía delgado; mucho más grande y muy activo, todos los órganos principales están en acción, los pulmones y el sistema digestivo necesitan más tiempo para desarrollarse; el cuerpo está cubierto de pelo fino llamado lanugo |
| 32 semanas | El útero alcanza la mitad del ombligo y la caja torácica | La mayoría de los bebés están en una posición de cabeza abajo en el útero; la cabeza está más en proporción con el cuerpo; los ojos están abiertos; los bebés nacidos en esta etapa tienen buena oportunidad de vivir |
| 36 semanas | El aumento de peso promedia una libra por semana; estar de pie y caminar se hacen muy difíciles porque el centro de gravedad se desplaza hacia adelante | El pelo del cuerpo comienza a desaparecer, la grasa va depositando |
| 40 semanas | El útero llega hasta la caja torácica, causando la falta de aliento y la acidez estomacal; es muy difícil dormir | No hay mucho espacio para moverse en el vientre; completamente maduro, el bebé se mueve menos, el líquido circundante se reduce y el útero se expande hasta sus límites |
Desarrollo embrionario por etapas específicas
[editar]Primer trimestre
[editar]
4 semanas
- Sólo existen los inicios de los rasgos faciales. Todos los órganos principales están empezando a formarse. Los pliegues parecidos a las branquias que se desarrollarán en rasgos faciales, comienzos de la médula espinal, la piel es translúcida, y se desarrolla el corazón rudimentario (básico, mínimo).
6 semanas
- La longitud desde la coronilla a la espalda es aproximadamente del tamaño de la punta de un dedo ¾ " (pulgada). Los comienzos de todos los órganos principales ya se han formado.
- El embrión flota en una burbuja llena de líquido que se convertirá en el saco amniótico. El saco está cubierto por una capa protectora de células, llamada corión. El saco vitelino suministra al embrión todos sus nutrientes hasta que la placenta se desarrolla completamente y toma el control alrededor de la duodécima semana. Durante las primeras 12 semanas, el embrión desarrollará los rasgos y órganos principales de un ser humano. El embrión es susceptible a influencias ambientales dañinas. Este es un momento vital para que el embrión se desarrolle sano; tomar suplementos de ácido fólico, evitar ciertos alimentos y eliminar el alcohol, los cigarrillos y cualquier medicamento innecesario.
9 semanas
- La longitud desde la coronilla a la espalda es de aproximadamente 1 1/4 ". Las características faciales son cada vez más distintas, y la "cola" ha desaparecido. Los músculos también se están desarrollando. Se forman los ojos, pero los párpados todavía están cerrados sobre ellos. Las manos y los dedos rudimentarios se desarrollan. Las rodillas se han formado y se desarrollan los pies con sus dedos.
- El corazón es ahora un órgano de cuatro cámaras y completamente formado; late alrededor de 180 veces por minuto.
- El cerebro y el sistema nervioso es cuatro veces el tamaño que tenía a las 6 semanas. Se están formando células gliales especiales dentro del tubo neural lo que permite que las células nerviosas se unan para que los mensajes se pueden transmitir desde el cerebro al cuerpo.
- Sistema digestivo: la boca, el intestino y el estómago se están desarrollando muy rápidamente, pero no funcionan todavía.
- El sistema de soporte de la vida fetal el tejido placentario que inicialmente rodea al feto y el saco amniótico se está concentrando en un área circular en la pared del útero para formar la placenta.

12 semanas A las doce semanas el feto se parece a un ser humano diminuto. Tiene aproximadamente 2 1/2" de largo y pesa 1/2 onza (14 gr aprox.). Los brazos y las piernas comienzan a moverse. La piel es roja y translúcida. Los dedos están más definidos y las uñas están empezando a crecer.
- El corazón está completo y funcionando, bombeando sangre a todas las partes del cuerpo. El sistema digestivo se ha formado y está unido a la boca y los intestinos. Los órganos sexuales se han formado dentro del cuerpo, pero todavía no puede establecer el sexo del bebé.
Segundo Trimestre
[editar]20 semanas
- A las 20 semanas el feto será de aproximadamente 6 1/3 "de largo y pesa 12 oz (340 gr aprox). Los movimientos son más coordinados. Los órganos sexuales están bien desarrollados y son generalmente visibles con ultrasonido.
- El feto crece muy rápidamente. En esta etapa, la madre debe sentir los movimientos del feto. Los movimientos son más evidentes ya que los huesos de la pierna del feto alcanzan sus proporciones relativas finales en un proceso llamado aceleración. El movimiento articular mejora la nutrición del cartílago articular y evita la fusión de los tejidos conectivos dentro de la articulación. También promueve el endurecimiento óseo.
A partir de entonces, la placenta completamente desarrollada proporcionará todas las necesidades del feto hasta el nacimiento: oxígeno, nutrientes y anticuerpos protectores.
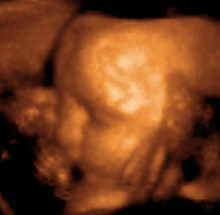
Tercer Trimestre
[editar]29 semanas
- A las 29 semanas, el bebé tiene unas 10" de largo y pesa alrededor de 2 libras 7 oz. (700 gr aprox.)
- El cerebro se hace mucho más grande, y la cubierta protectora grasa cubre las fibras nerviosas; este importante desarrollo permite que los impulsos cerebrales viajen más rápido, mejorando la capacidad de aprender. Los pulmones han desarrollado la mayor parte de sus vías respiratorias y sacos de aire. La placenta es bastante selectiva en lo que permite pasar de la madre a la sangre del bebé, impidiendo que puedan cruzarla algunas sustancias nocivas como ciertos medicamentos.
40 semanas
- El bebé está listo para nacer. Cuando la cabeza del bebé se mueve hacia abajo desde arriba en el abdomen de la madre y se instala más profundamente en su pelvis preparándose para el nacimiento, se dice que el bebé acepta el compromiso. Esto puede ocurrir en cualquier momento entre las 36 semanas y el parto.
- En las últimas cuatro semanas de embarazo, el bebé gana mucho peso y desarrolla una gruesa capa de grasa. Todos los órganos están completamente formados y funcionando.
Cordón umbilical
[editar]Es el soporte vital para un embrión en crecimiento. El cordón umbilical va desde la placenta al feto. Este cordón contiene las arterias umbilicales y la vena. El cordón umbilical se forma en la 5asemana de la concepción. El cordón medio tiene cerca de 22 pulgadas de largo y puede tener la apariencia de una espiral. El cordón umbilical es muy rico en células madre y se utiliza a menudo por los padres que deciden almacenar sus células madre en un banco de sangre o donarlo a un banco de sangre. Estas células madre se pueden utilizar para tratar más de 45 trastornos y es una alternativa a extraer células madre de un donante.

- Arterias umbilicales
El intercambio de gases, nutrientes y oxígeno se produce entre la sangre materna y la sangre fetal. Hay 2 arterias principales.
- Vena umbilical
Es la vena que lleva nutrientes y oxígeno desde la placenta al feto en crecimiento. Sólo hay una vena principal.
- El feto no utiliza sus pulmones para el intercambio de gases, sólo una pequeña cantidad de sangre se bombea a los pulmones fetales con el fin de facilitar su desarrollo.
Anomalías umbilicales
[editar]- Arteria umbilical única
Si existen anormalidades cromosómicas puede que solo haya una arteria umbilical que puede dar lugar a un crecimiento fetal deficiente o a un parto prematuro. Esto puede ser detectado mediante una ecografía de rutina. Si se realiza un ultrasonido y no se detectan otras complicaciones o anormalidades el bebé normalmente nacerá san.o

- Prolapso umbilical
Esta condición suele ocurrir cuando el cordón es demasiado largo. El bebé puede nacer prematuramente o será un parto de nalgas.
- Circular del cordón
Esta condición ocurre cuando el cordón umbilical se envuelve alrededor de la cabeza del bebé al menos una o más veces. Esto se puede detectar cuando un bebé está en estrés o por un simple ultrasonido. En la mayoría de los casos, se realizará una cesárea ala madre En otros casos, el cordón puede envolverse alrededor de las manos o los pies.
- Placenta previa
Esto ocurre en uno de cada 3.000 nacimientos, lo que puede convertirse en una amenaza para la vida del bebé nonato. Esta complicación ocurre cuando el cordón umbilical se inserta anormalmente en las membranas fetales de la placenta, que aparece anormalmente en forma o posicionado. Los principales riesgos incluyen vasos sanguíneos fetales desprotegidos que cruzan el cuello uterino, rompiendo a menudo las membranas. Además, la falta de presión arterial debido a la presión, causa la pérdida de oxígeno al bebé. Las mujeres que estarán en riesgo de esto sería aquellas que ya han experimentado placenta previa o han utilizado la fertilización in vitro.
- Nudos en el cordón umbilical
Alrededor del 1% de los bebés nacen con uno o más nudos en el cordón umbilical. Algunos nudos ocurren durante el parto; otras ocurren debido al movimiento del bebé en el útero. La mayoría de los nudos ocurren cuando el cordón umbilical es demasiado largo. En algunos casos, los nudos pueden estar apretados, cortando el suministro de oxígeno al bebé. Los nudos del cordón resultan en abortos espontáneos y mortinatos en el 5% y el 10% de la mayoría de los casos. La mayoría requerirá un parto por cesárea.
- Coagulación umbilical
Esto es más común cuando existen defectos genéticos, como el Factor V Leiden. Esta complicación impedirá el flujo sanguíneo hacia y desde el bebé y muchas veces hará que la placenta también coagule y muera. Si esto no se detecta a tiempo, el bebé morirá de hambre en el útero. Un ultrasonido simple puede determinar si hay problemas con el flujo sanguíneo.
Embarazo desde la perspectiva de la madre
[editar]
Un signo inicial de embarazo es la amenorrea, o la ausencia de la menstruación. Los menstruos cesan porque el blastocito comienza la liberación de hCG o gonadotropina coriónica humana. La mayoría de las pruebas de embarazo están diseñadas específicamente para reconocer la presencia de hCG, y los niveles de hCG se pueden comprobar a través de la sangre de las madres para saber si un embarazo progresa normalmente.
El embarazo humano dura aproximadamente 40 semanas desde el último ciclo menstrual hasta el parto (38 semanas después de la fecundación). El término médico para el bebé potencial es embrión (primeras semanas) y después feto (hasta el nacimiento). Una mujer que está embarazada por primera vez es conocida como una primigrávida o grávida 1, una mujer que nunca ha estado embarazada se conoce como grávida 0; del mismo modo, los términos 0, 1 y así sucesivamente se utilizan para el número de veces que una mujer ha dado a luz.
En las definiciones médicas y jurídicas de muchas sociedades, el embarazo humano se divide arbitrariamente en tres períodos trimestrales, como medio para simplificar la referencia a las diferentes etapas del desarrollo fetal. El período del primer trimestre conlleva el mayor riesgo de aborto involuntario (muerte espontánea del embrión o del feto). Durante el segundo trimestre el desarrollo del feto puede comenzar a ser monitoreado y diagnosticado. El tercer trimestre marca el inicio de la viabilidad, lo que significa que el feto podría sobrevivir si se produce un parto prematuro.
Cambios en el cuerpo
[editar]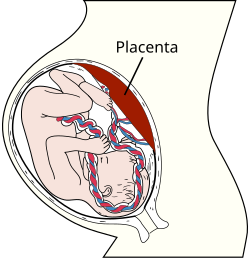
Tan pronto como una mujer queda embarazada, su cuerpo comienza a cambiar para que pueda mantener tanto a ella misma como al bebé nonato. Todas las funciones del cuerpo comienzan a trabajar mucho más duro. El corazón tiene que bombear más sangre alrededor del cuerpo, en particular al útero, a la placenta y al feto. Además de las demandas físicas, el embarazo también causa una serie de reacciones emocionales.
- El primer trimestre, las primeras doce semanas, es poco visible desde el exterior.
- El segundo trimestre, 13-27 semanas, la cintura crece rápidamente, el abdomen se ve notablemente hinchado.
- El tercer trimestre, 28-40 semanas, el cuerpo se expande rápidamente y el útero se agranda y presiona contra el diafragma.
Primer trimestre
[editar]En las primeras semanas, es probable que la madre esté más cansada. A medida que el útero comienza a crecer, el "bache" se hace evidente. Este es un buen momento para empezar a buscar opciones sobre el parto y los médicos.
- Sentimientos físicos: cansancio, náuseas, estreñimiento, micción frecuente, antojos de alimentos, cambios en el tamaño de los senos, desmayos o mareos, estómago hinchado y emociones fuertes.
Segundo trimestre
[editar]La madre probablemente se sentirá llena de energía y emoción.
Sentimientos físicos: más energía, estreñimiento, acidez estomacal e indigestión. Los senos siguen creciendo, al igual que un aumento en el apetito. Hay una leve hinchazón en los pies, los tobillos, las manos y la cara. También hay más movimiento del bebé. Puede haber altibajos emocionales en la sensación de embarazo, y la memoria a corto plazo puede ser pobre. Las hormonas estrógeno, progesterona, lactógeno placentario humano, oxitocina y prolactina preparan el cuerpo para alimentar al bebé y hacen que los senos se agranden, llegando a ser dolorosos.
- El feto, la placenta y el líquido amniótico representan algo más de un tercio del aumento de peso durante el embarazo. El peso restante proviene del aumento del volumen sanguíneo, retención de líquidos y grasa corporal adicional. El aumento de peso sugerido en la mayoría de los embarazos es entre 25-40 libras.
Tercer trimestre
[editar]Sentimientos físicos: dificultad para respirar, cansancio, dificultad para moverse y dormir y micción frecuente. Los cambios emocionales del humor se relajan, pero la madre empieza a sentirse menos entusiasta por estar embarazada. Puede llegar a estar impaciente e inquieta y sólo quiere que el nacimiento termine.
- El cuerpo está cambiando para hacer frente al cada vez mayor tamaño de la matriz. El bebé crece y empuja la espalda baja de la madre. La tasa de respiración del bebé crece muy rápidamente. En esta etapa, la madre debe sentir los movimientos del feto. Otros signos pueden ser los pezones que secretan el calostro, pueden comenzar las contracciones de Braxton-Hicks y el flujo sanguíneo al útero se ha multiplicado por diez desde la concepción.
Cuidado prenatal
[editar]Una vez que la mujer confirme su embarazo, tendrá que averiguar su condición física y qué esperar en los próximos meses. Las mujeres típicamente comienzan la atención médica prenatal a aproximadamente 8-10 semanas de gestación, y el cuidado del embarazo debe continuar hasta aproximadamente 6 semanas después del parto. El objetivo principal de las visitas prenatales es realizar una medicina preventiva. La mayoría de las complicaciones en el embarazo se tratan mejor si se detectan temprano. Se llevarán a cabo una serie de pruebas durante el embarazo para juzgar el bienestar de la madre y el feto, incluyendo:
- Historial de la madre
- Pruebas de orina para la glucosa, las proteínas y la infección
- El peso de la madre
- Exámenes de sangre tales como un recuento sanguíneo completo, prueba de VIH, o prueba triple que es la prueba utilizada más comúnmente para buscar defectos del tubo neural y síndrome de Downs.
- Examen físico
- Presión sanguínea
- Monitoreo fetal del corazón
- Ultrasonidos
- Pruebas de estrés
El cuidado continuo es la mejor manera de asegurar una madre y un bebé saludables.
Parto y nacimiento
[editar]El parto son las contracciones y el cambio cervical, las contracciones por sí solas no son el parto.
- Signos del preparto: Como su cuerpo se está preparando para el parto, hay algunas cosas que se deben esperar que sucedan antes de las cuatro a seis semanas del parto.
- Presión en el área pélvica
- Flujo ocasional de color marrón oscuro
- El nivel de energía aumenta o disminuye notablemente
- Pérdida del tapón de moco (no siempre existe)/ aumento del flujo
- Contracciones de Braxton Hicks (contracción indolora del útero)
- Movimiento del bebé en la pelvis
- Falsos signos de parto: hay algunos signos que indican un parto falso.
- La frecuencia de las contracciones es irregular y no se hace más frecuente o más intenso
- Las contracciones se detienen durante el descanso, cuando la madre detiene lo que está haciendo, caminando o cambiando de posición
- Inconsistentes en su intensidad (fuertes durante un minuto y luego débiles al siguiente)
- La localización del dolor es en el frente solamente
- Parto verdadero
- Dolor en la parte inferior de la espalda, irradiando hacia la parte delantera del abdomen. Posiblemente también en las piernas
- Las contracciones aumentan de fuerza y son cada vez más frecuentes, llegando de manera regular, con 30 a 70 segundos de diferencia
- El tapón mucoso se desprende, mostrando una descarga sanguinolenta
- Se rompe aguas (por lo general esto no ocurre hasta que lo hace el médico), cuando esto sucede, las contracciones se vuelven mucho más fuertes
- Algunas mujeres tienen la necesidad repentina de ir al baño, es común la diarrea.
- Las contracciones continúan a pesar del movimiento
- El cuello uterino se adelgaza y se dilata
Cuando comienzan las contracciones del parto, las paredes del útero comienzan a contraerse. Son estimuladas por la liberación de la hormona pituitaria oxitocina. Las contracciones hacen que el cuello del útero se ensanche y comience a abrirse. A medida que el t parto progresa, el saco amniótico puede romperse produciendo un flujo lento o rápido de líquidos. El parto suele comenzar dentro de un período de 24 horas después de que el saco amniótico se haya roto. A medida que las contracciones se vuelven más continuas y más fuertes, el cuello uterino gradualmente comienza a dilatarse. La primera etapa del parto se divide en tres partes:
- La primera es la fase temprana del parto, cuando el cuello del útero se dilata de 1 a 4 centímetros, esta puede ser la parte más larga y agotadora para la madre.
- Fase activa. El cuello del útero se dilata en promedio 1 cm por hora en la fase activa de dilatación del parto, llegando a 4-7 centímetros. Si se solicita una epidural se produce generalmente en esta fase.
- Transición. Esta se considera a menudo la parte más intensa del parto con contracciones que duran más tiempo y tienen períodos de descanso más cortos entre ellos. La dilatación de 8-10 centímetros ocurre durante esta etapa. Algunas mujeres experimentan náuseas y vómitos durante esta fase, así como presión rectal y un deseo de empujar.
En este punto el parto entra en la segunda etapa, o el nacimiento del bebé. La madre comienza a presionar para ayudar en el nacimiento del bebé, esta parte del parto puede durar minutos, o incluso horas. Un feto por lo general saca la cabeza primero. "Coronamiento" es el término utilizado cuando la cabeza del feto se puede ver cuando emerge entre las labios de las madres. En este punto, si es necesario puede realizarse una episiotomía, que es una pequeña incisión quirúrgica en el perineo. Este procedimiento generalmente se hace para sacar al bebé más rápidamente evitando la angustia fetal.

La tercera etapa del parto es el alumbramiento de la placenta.
La oxitocina continúa liberándose para reducir el tamaño del útero y ayudar a limitar la pérdida de sangre del sitio de la placenta. A medida que el útero va reduciendo los vasos sanguíneos del sitio de inserción, algunos de los cuales pueden ser tan grandes como un dedo adulto, estos se contraen también. La pérdida de sangre promedio en un parto vaginal de rutina es de 400-500 cc.
Hay momentos en que la madre puede necesitar ayuda externa en la salida del bebé, algunos de estos métodos incluyen:
- Pinzas, un instrumento utilizado para agarrar la cabeza del feto y manipular la cabeza debajo del hueso púbico para que pase más fácilmente a través del canal del parto.
- Extracción de vacío, se aplica una ventosa a la cabeza del bebé, y se utiliza un émbolo para aspirar el aire entre la ventosa y la cabeza para crear un buen vacío. Así la cabeza de los bebés se puede manipular a través del canal del parto. Esto generalmente deja la cabeza del bebé algo magullada, pero la marca se desvanece unas semanas después del nacimiento.
- La cesárea, o sección en C, es el parto de un bebé a través de una incisión abdominal quirúrgica. Un parto en C se realiza cuando no es posible o no es seguro para la madre o el niño un parto vaginal. La cirugía se hace generalmente mientras que la mujer está despierta pero anestesiada del pecho hasta las piernas por la anestesia epidural o espinal. Se hace una incisión a través del abdomen justo por encima de la zona púbica. El útero se abre a través de la incisión. El líquido amniótico se drena, y el bebé es extraído. La boca y la nariz del bebé se liberan de líquidos, y el cordón umbilical se sujeta y se corta. Después del nacimiento una enfermera de niños o un pediatra comprueba que el bebé respira y responde. Debido a diversos factores médicos y sociales, las cesáreas se han convertido en bastante comunes. Alrededor del 25% de los nacimientos se realizan por cesárea. La cesárea tiene algunos riesgos para la madre y el bebé. En comparación con un nacimiento vaginal, los riesgos para la madre incluyen un mayor riesgo de muerte, lesión quirúrgica, infección, depresión posparto y hemorragia, aunque estos son raros. Los bebés nacidos por cesárea son más propensos a ser tratados en la UCI por problemas respiratorios. Se aconseja a las madres que sopesen cuidadosamente los riesgos de la cesárea en contra del parto vaginal.
Opciones de nacimiento
[editar]- Nacimientos hospitalarios: Las posibilidades de tener un parto natural y sin complicaciones se optimizan seleccionando cuidadosamente a su obstetra y al hospital. Los médicos que trabajan con parteras tienen menores tasas de cesáreas porque las parteras manejan embarazos menos complicados. El nacimiento de bebés por cirugía abdominal ha ido aumentando constantemente en América durante las últimas dos décadas, de modo que ahora el 22-30% de los nacimientos en los hospitales americanos son por cesárea. Los EE.UU., a pesar de contar con la tecnología más avanzada y personal médico altamente capacitado, ocupa el lugar 23 en mortalidad infantil y el 18 en mortalidad perinatal.
Las intervenciones médicas como la anestesia epidural, el aumento de la pitocina en el parto, la extracción al vacío del feto, la episiotomía y la separación del recién nacido y la madre son comunes en los hospitales estadounidenses. Hay circunstancias donde los procedimientos médicos como estos son necesarios, pero muchos padres y profesionales ahora cuestionan el uso rutinario de tales intervenciones. En algunos casos, el uso rutinario de estos procedimientos ha llevado a complicaciones adicionales. Por ejemplo, la anestesia epidural, al mismo tiempo que proporciona alivio del dolor, ha demostrado aumentar ligeramente las tasas de ayudas para el nacimiento (es decir, fórceps y extracción al vacío ), especialmente en las madres primerizas. No se ha demostrado que las epidurales aumenten la tasa de cesáreas en estudios recientes bien documentados.
- Centros de parto independientes y nacimiento en el agua: Los centros de nacimiento "independientes" no están dentro están asociados a un hospital. Son dirigidos mediante la colaboración de parteras o médicos. Es una opción alternativa para las mujeres que no desean dar aluz en un ambiente hospitalario pero no es cómodo dar a luz en casa. Los centros de parto no proporcionan ninguna medida adicional de seguridad que la mayoría de los partos domiciliarios planificados con parteras cualificadas no tengan; Pueden proporcionar a la pareja expectante la comodidad fisiológica necesaria para permitir que la madre se relaje.
Los centros de parto independientes de los hospitales están diseñados para mujeres que tienen embarazos de bajo riesgo que quieren un parto libre de drogas con una intervención mínima y en un ambiente hogareño. Los miembros de la familia pueden participar en el nacimiento. Las tasas de cesáreas son más bajas que en la mayoría de los hospitales porque los embarazos son de bajo riesgo. Son una opción alternativa para una mujer que ha tenido una cesárea anterior y desea maximizar sus posibilidades de un parto vaginal. Sin embargo, los intentos de parto vaginal después de una cesárea previa tienen un 1-2% de riesgo de ruptura uterina. El seguro de salud puede cubrir los costos. Muchos centros de nacimiento ofrecen bañeras de parto donde se puede dar a luz en el agua.
- Parto en casa: El nacimiento en el hogar proporciona a los padres intimidad, privacidad, comodidad y experiencia centrada en la familia. El parto en el hogar puede ser una opción segura para las mujeres sanas que tienen embarazos normales. Para aquellos que tienen un deseo muy fuerte de parto natural y que están dispuestos a asumir un alto grado de responsabilidad en el cuidado de la salud y el nacimiento del bebé. En casa, los padres y la partera controlan el entorno de parto, y no se imponen condiciones estrictas para la duración del parto, ni se realizan intervenciones médicas de rutina como las IV. Sin embargo, la Organización Mundial de la Salud (OMS) afirma que "dar a luz en un centro de salud (no necesariamente un hospital) con personal profesional es mucho más seguro que hacerlo en casa". (Informe sobre la salud en el mundo, 2005). Además, el Colegio Americano de Obstetras y Ginecólogos (ACOG) se opone a los partos hospitalarios. Al elegir la comodidad de los padres, también están eligiendo estar más lejos de las medidas de salvamento si surgen complicaciones.
Las parteras de parto domiciliario brindan atención prenatal completa incluyendo visitas mensuales, pruebas de laboratorio, detección de infecciones. Proporcionan asesoramiento nutricional y apoyo a los problemas psicosociales. Existe la posibilidad de que pueda ocurrir durante el parto una emergencia rara pero crítica, donde los servicios de urgencia no puedan acudir con la suficiente rapidez. Una vez más, la OMS afirma que "es justo antes, durante y en las primeras horas y días después del nacimiento cuando la vida está en mayor riesgo" (The World Health Report 2005) y que "muchas de las complicaciones que resultan en muertes en la maternidad y muchas que contribuyen a las muertes perinatales son impredecibles y su aparición puede ser repentina y severa ". (Nacimiento y preparación para emergencias en la atención prenatal, 2006 OMS) Las parteras de parto en el hogar están capacitadas para saber cuándo una emergencia requiere atención médica y pueden proporcionar medidas estabilizadoras hasta que se pueda obtener atención crítica. Mientras que las parteras del parto en casa generalmente tienen el entrenamiento, el equipo, y los medicamentos para manejar muchas complicaciones, existe gran variación en el entrenamiento y en el nivel de habilidad entre las parteras. En la elección de una partera en casa uno debe examinar cuidadosamente las credenciales y la formación.

Cuidados posparto
[editar]Después de que el bebé nace, el cordón umbilical se corta y el bebé es revisado por un médico o enfermera. Al bebé se le da una puntuación de APGAR a uno y cinco minutos después del nacimiento. Este es un análisis de si el bebé está desempeñando bien sus funciones vitales.
| 0 puntos | 1 punto | 2 puntos | Acrónimo | |
|---|---|---|---|---|
| Color de la piel | todo azul | extremidades azules | normal | Apariencia |
| Frecuencia cardíaca | 0 | menos de 100 | más de 100 | Pulso |
| Reflejos e irritabilidad | sin respuesta a estimulación | mueca / llanto débil al ser estimulado | estornudos / tos / pataleo al ser estimulado | Gesto |
| Tono muscular | ninguna | alguna flexión | movimiento activo | Actividad |
| Respiración | ausente | débil o irregular | fuerte | Respiración |
Riesgos en el embarazo
[editar]Los embarazos que requieren atención cercana usualmente provienen de una condición médica existente como asma, diabetes, epilepsia o una condición desarrollada debido al embarazo. Las condiciones que surgen durante el embarazo requieren un tratamiento especial. El propósito de la atención prenatal es detectar estas condiciones, y controlar y tratarlas antes de que se conviertan en graves.
- Preeclampsia es el término médico para la presión arterial alta durante el embarazo. También se caracteriza por edema, visión borrosa, dolor de hígado, y puede progresar a la eclampsia en la que la madre puede experimentar convulsiones, coma o incluso la muerte.
- Diabetes gestacional es la diabetes mellitus que se desarrolla durante el embarazo. Todas las mujeres deben someterse a una prueba de la enfermedad a las 28 semanas de gestación. La diabetes gestacional y preexistente puede causar bebés grandes en edad gestacional, una caída repentina del azúcar en la sangre de los recién nacidos después del nacimiento y tiene un alto riesgo de muerte fetal
Otros riesgos serios incluyen:
- Teratógenos(sustancias que causan defectos de nacimiento, incluyendo alcohol y ciertas drogas recetadas y recreativas)
Infección (como la rubéola o el citomegalovirus) Una infección en la undécima semana tiene menos probabilidades de dañar el corazón, pero el bebé puede nacer sordo.
- Genéticos(como Factor V Leiden), diabetes, condiciones de la sangre, etc.
- Radiación(radiación ionizante tal como rayos X, radioterapia o exposición accidental a la radiación)
- Deficiencias nutricionales
- La exposición al síndrome de alcoholismo fetal o al FAS es la principal causa conocida de retraso mental en el mundo occidental. Es un trastorno de defectos de nacimiento permanentes que ocurre en los descendientes de mujeres que beben alcohol durante el embarazo, dependiendo de la cantidad, frecuencia y momento del consumo de alcohol. El alcohol atraviesa la barrera placentaria y puede atrofiar el crecimiento fetal o afectar a su peso, crear estigmas faciales distintivos, dañar neuronas y estructuras cerebrales, y causar otros problemas físicos, mentales o de comportamiento. Debe evitarse beber durante el embarazo. Las mujeres que beben más de 4 o 5 copas al día pueden causar daño permanente a su feto, incluyendo problemas de conducta, pérdida de la vista y de la audición, órganos deformados y disfunción del sistema nervioso central.
- Fumar puede causar bajo peso al nacer, nacimiento muerto, defectos congénitos, partos prematuros y desarrollo pulmonar inmaduro. También puede contribuir a la adicción en los últimos años de la adolescencia del niño.
- Las drogas ilegales pueden ser las más devastadoras. Los riesgos incluyen SIDS (síndrome de muerte súbita infantil), trastornos de aprendizaje, defectos de nacimiento, temblor incontrolable, hiperactividad, y la dependencia de drogas. La mayoría de las drogas pueden detectarse con un simple análisis de orina o de sangre.
- Medicamentos. El uso de cualquier medicamento debe ser discutido con su médico. Muchos de los de venta libre y otros recetados tienen etiquetas de advertencia. Hay que seguir estas precauciones para evitar defectos de nacimiento u otros problemas relacionados.
Aborto espontáneo
[editar]Aborto espontáneo es el final natural o espontáneo de un embarazo en una etapa en la que el embrión o el feto es incapaz de sobrevivir. En los seres humanos es el que se produce antes de las 20 semanas de gestación. Los abortos espontáneos son la complicación más común del embarazo.
Hechos básicos: el 15-20% de los embarazos terminan en aborto espontáneo. En el 70% existe una anomalía cromosómica con el feto, y un aborto involuntario no aumenta el riesgo en el próximo embarazo. El aborto involuntario casi nunca es culpa de la madre.
Si los productos de la concepción no son completamente expulsados después de la muerte fetal esto se conoce como un aborto retenido y generalmente se trata quirúrgicamente por un procedimiento conocido como D&C o dilatación y curetaje.
Sangrado durante el embarazo
[editar]El sangrado vaginal en cualquier etapa debe tomarse en serio. El sangrado severo en las primeras semanas puede ser un signo de aborto espontáneo. Sin embargo, el 25% de las mujeres embarazadas sangran en el primer trimestre. Después de 24 semanas la madre debe buscar consejo médico inmediatamente. La hemorragia en el tercer trimestre del embarazo es a menudo uno de los primeros signos de placenta previa; La placenta se encuentra implantada en la porción inferior de útero, de tal manera que puede ocluir el cuello uterino. Se debe realiza un ultrasonido para establecer la ubicación. Otras causas de hemorragia tardía incluyen:
- Parto a pretérmino o parto que ocurre antes de las 38 semanas de gestación que pueden tener múltiples causas
- Desprendimiento placentario, es una condición en la cual la placenta se desprende de la pared uterina causando pérdida de oxígeno y nutrientes al bebé y hemorragia a la madre y el bebé por los grandes vasos sanguíneos de la placenta. La mayoría de las mujeres, pero no todas, experimentan sangrado intenso y dolor abdominal. Esta es una emergencia que pone en peligro la vida, ya que el feto sólo puede sobrevivir mientras el 50% de la placenta siga unida.
Condiciones de la sangre
[editar]Las personas tienen, o no tienen, el factor Rhesus (o antígeno Rh D) en la superficie de sus glóbulos rojos. Esto suele indicarse con un sufijo RhD positivo (tiene el antígeno RhD) o RhD negativo (no tiene el antígeno) al tipo sanguíneo ABO, es decir, A + B-.
Esto es un problema solamente cuando una mujer Rh-negativa tiene un compañero que es Rh-positivo dando por resultado un bebé Rh-positivo. Si la madre y la sangre del bebé entran en contacto durante el parto, su cuerpo produce anticuerpos contra la sangre del bebé. Este problema por lo general no afecta el embarazo actual, pero puede ser peligroso para futuros embarazos ya que los anticuerpos permanecen en la sangre causando una respuesta inmune contra futuros Rh+ del feto. En esencia, el cuerpo de la madre "rechaza" al feto como si fuera un cuerpo extraño. Actualmente se administra un medicamento llamado Rhogam mediante una inyección administrada a las 28-30 semanas de gestación y se le da de nuevo si hay confirmación de que el bebé es Rh positivo en las 24 horas posteriores al nacimiento para proteger los futuros embarazos. la Rh isoinmunización es rara en nuestros días. Las madres Rh también deben recibir la inyección después de un aborto.
Si una madre no es tratada, corre el riesgo de parir posteriormente a bebés que sufren de enfermedad hemolítica del recién nacido. La enfermedad hemolítica del recién nacido, también conocida como HDN, es una afección aloinmunológica que se desarrolla en un feto, cuando los anticuerpos IgG que han sido producidos por la madre y han pasado a través de la placenta incluyen aquellos que atacan a los glóbulos rojos en la circulación fetal.
Los glóbulos rojos se descomponen y el feto puede desarrollar reticulocitosis y anemia. Esta enfermedad fetal oscila entre leve a muy grave, y puede ocurrir la muerte fetal por insuficiencia cardíaca (hidropesía fetal). Cuando la enfermedad es moderada, hay en la sangre fetal muchos eritroblastos y por lo tanto esta forma de la enfermedad se puede llamar eritroblastosis fetal (o eritroblastosis foetalis). La hemólisis conduce a niveles elevados de bilirrubina. Después del parto, la bilirrubina ya no es eliminada (a través de la placenta) de la sangre del recién nacido y los síntomas de ictericia (piel amarillenta y decoloración amarilla del blanco de los ojos) aumentan en las 24 horas posteriores al nacimiento. Como cualquier otra ictericia neonatal severa, existe la posibilidad de una encefalopatía neonatal bilirrubínica agudoa o crónica.
La anemia profunda puede causar insuficiencia cardíaca, con palidez, hígado y/o bazo agrandados, hinchazón generalizada y dificultad respiratoria. Las manifestaciones prenatales se conocen como hidropesía fetal; En formas severas esto puede incluir petequias y púrpura. El bebé puede nacer muerto o morir poco después del nacimiento.
Otras anomalías
[editar]Defectos físicos y genéticos: Al nacer pueden existir anomalías físicas. Los ejemplos son: cardíacas, faciales (como el paladar hendido), el pie equinovaro, etc. Estos defectos no siempre ponen en peligro la vida del bebé. El 1-2% de los bebés nacen con una anomalía congénita significativa. El 4-6% con alguna relativamente menor.
- Anomalías cromosómicas: ocurren cuando hay un problema en la composición genética del bebé; como en el caso del síndrome de Down. Otros defectos genéticos, como la fibrosis quística, pueden ser heredados de los padres.
Mantenerse sana
[editar]El embarazo y el parto requieren grandes demandas por lo que es importante mantenerse sano. Cuanto más sana y relajada esté la madre, mejor podrá hacer frente a las demandas del embarazo. Un estilo de vida saludable combina muchos factores:
- Dieta balanceada: una dieta pobre puede causar un bajo peso al nacer. El aumento excesivo de peso durante el embarazo puede causar problemas de espalda, venas varicosas, o indicar preclampsia. Es bueno comer alimentos que sean ricos en contenido nutricional. Suficiente proteína, vitaminas, carbohidratos, grasas y minerales, así como fibra. Limitar la ingesta de grasas saturadas, azúcar y sal. Beber mucho líquido.
- Ejercicio Regular: el ejercicio suave, como caminar o nadar, es beneficioso y ayudará a lidiar con la carga del embarazo y el parto. La madre debe estar atenta a su cuerpo y dejar de hacer ejercicio cuando este se lo pide. El ejercicio nunca debe ser doloroso.
- Salud del bebé: el fumar reduce el oxígeno y los nutrientes que pasan a través de la placenta al bebé. Evite el alcohol para evitar defectos de nacimiento serios.
Fertilización in vitro e implante artificial
[editar]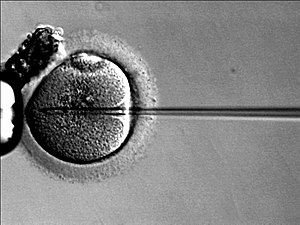
Una alternativa cuando otros métodos para lograr la concepción han fracasado.
La fecundación in vitro (FIV) es una técnica mediante la cual los óvulos son fertilizados por los espermatozoides fuera del útero de la mujer. FIV es un tratamiento importante de la infertilidad cuando otros métodos de lograr la concepción han fracasado. El proceso implica el control hormonal del proceso ovulatorio, la extracción de óvulos de los ovarios de la mujer y dejar que el esperma los fertilice en un medio fluido. El óvulo fertilizado (zigoto) se transfiere al útero de la paciente con la intención de establecer un embarazo de éxito.
Se utiliza el término in vitro, de raíz latina, porque los primeros experimentos biológicos que implicaban el cultivo de tejidos fuera del organismo vivo de donde procedían, se llevaron a cabo en recipientes de vidrio tales como vasos de precipitados, tubos de ensayo o placas de Petri.
Mientras que la tasa general de fecundidad viva a través de la FIV en los EE.UU. es de alrededor del 27% por ciclo (tasa de embarazo del 33%), las posibilidades de un embarazo exitoso mediante la FIV varían ampliamente sobre la base de la edad de la mujer (o de los óvulos implicados). Cuando se utilizan los propios óvulos de la mujer en lugar de los de una donante, em las mujeres menores de 35 años la tasa de embarazo suele ser de aproximadamente el 43% por ciclo (37% de nacidos vivos), mientras que para las mujeres mayores de 40 años la tasa disminuye drásticamente; 4% para las mujeres mayores de 42 años. Otros factores que determinan las tasas de éxito incluyen la calidad de los óvulos y el esperma, la duración de la infertilidad, la salud del útero y la experiencia médica. Es una práctica común en los programas de FIV aumentar la tasa de embarazo mediante la colocación de múltiples embriones durante la transferencia de éstos. La otra cara de esta práctica es un mayor riesgo de embarazo múltiple, asociado a complicaciones obstétricas.
- Criopreservación de embriones
Si se generan múltiples embriones, los pacientes pueden optar por congelar los embriones que no se transfieran. Estos embriones se colocan en nitrógeno líquido y se pueden conservar durante mucho tiempo. En la actualidad hay 500.000 embriones congelados en los Estados Unidos. La ventaja es que los pacientes que no pueden concebir pueden quedar embarazadas usando tales embriones sin tener que pasar por un ciclo completo de FIV. O, si el embarazo ocurrió, podrían ser usados más adelante para otro embarazo.
Células madre embrionarias
[editar]
Las líneas celulares embrionarias (ES) son cultivos de células derivadas del tejido epiblasto de la masa celular interna (MCI) de un blastocisto. Un blastocisto es un embrión en fase temprana - aproximadamente de 4 a 5 días de edad en seres humanos y que consta de 50-150 células. Las células ES son pluripotentes , y dan lugar durante el desarrollo a todos los derivados de las tres capas germinales primarias: ectodermo, endodermo y mesodermo. En otras palabras, pueden desarrollarse en cada uno de los más de 200 tipos de células del cuerpo adulto cuando se les da una estimulación suficiente y necesaria para un tipo celular específico. No contribuyen a las membranas extraembrionarias o a la placenta. Esto significa que pueden convertirse en cualquier tipo de tejido humano (es decir, tejido del corazón, tejido nervioso, etc.).
Cuando no se les da ningún estímulo para la diferenciación, las células ES continuarán dividiéndose in vitro y cada célula hija permanecerá pluripotente. La pluripotencia de las células ES ha sido rigurosamente demostrado in vitro e in vivo, por lo que pueden ser de hecho clasificadas como células madre.
Debido a sus habilidades únicas combinadas de expansión ilimitada y pluripotencia, las células madre embrionarias son una fuente potencial para la medicina regenerativa y el reemplazo de tejidos después de una lesión o enfermedad. Hasta la fecha, no se han derivado tratamientos médicos aprobados de la investigación con células madre embrionarias. Esto no es sorprendente teniendo en cuenta que muchas naciones tienen actualmente moratorias (suspensión de prácticas) en la investigación con células ES o en la producción de nuevas líneas celulares ES.
Existe una controversia generalizada sobre la investigación de células madre que emana de las técnicas utilizadas en la creación y el uso de células madre. La investigación con células madre embrionarias es particularmente controvertida porque, con el estado actual de la tecnología, el inicio de una línea de células madre requiere la destrucción de un embrión humano y/o la clonación terapéutica. Los opositores de la investigación sostienen que esta práctica es una pendiente resbaladiza a la clonación reproductiva y equivalente a la instrumentalización de un ser humano. Por el contrario, algunos investigadores médicos en este campo sostienen que es necesario proseguir la investigación con células madre embrionarias porque se espera que las tecnologías resultantes tengan un potencial médico significativo, y que los embriones utilizados para la investigación son sólo aquellos destinados a la destrucción de todos modos (como un producto de fertilización in vitro). Esto además de los conflictos con los opositores en el movimiento provida, que argumentan que un embrión es un ser humano y, por tanto, tiene derecho a la dignidad, incluso si legalmente sea un producto destinado a la destrucción. El debate ha llevado a las autoridades de todo el mundo a buscar marcos regulatorios y a destacar el hecho de que la investigación con células madre representa un desafío social y ético.
- La clonación reproductiva
La clonación reproductiva es una tecnología utilizada para generar un animal que contiene el mismo ADN nuclear que otro animal actual o existente previamente. Los científicos trasladan el material genético del núcleo de una célula adulta donadora a un óvulo cuyo núcleo, y por lo tanto su material genético ha sido sustituido. El óvulo que contiene el ADN, ahora reconstruido, tiene que ser tratado con productos químicos o corriente eléctrica con el fin de estimular la división celular. Una vez que el embrión clonado alcanza una etapa adecuada, se transfiere al útero de una hembra para continuar el desarrollo hasta el nacimiento. Actualmente esta práctica es ilegal en los Estados Unidos.
- Clonación terapéutica
Una investigación reciente de investigadores liderados por Anthony Atala de la Universidad de Wake Forest y un equipo de la Universidad de Harvard ha encontrado que el líquido amniótico, además de sus principales funciones de amortiguar un feto en crecimiento y proporcionar flotabilidad, es también una fuente abundante de células madre no embrionarias. Estas células han demostrado la capacidad de diferenciarse en un número de diferentes tipos de células, incluyendo cerebro, hígado y hueso.
La clonación terapéutica se refiere a un procedimiento que permite la clonación de partes y órganos específicos del cuerpo para usarse con fines médicos. Aunque esto aún no se ha conseguido, se están realizando muchas investigaciones sobre el tema.
Embarazo y lactancia
[editar]La leche materna es ideal porque satisface las necesidades específicas del bebé. La lactancia es una respuesta neuroendocrina para la producción de leche. La succión estimula las terminaciones nerviosas sensoriales en los pezones y envía estímulos al hipotálamo. El hipotálamo estimula la pituitaria anterior y se libera prolactina. En la bajada de la leche la succión estimula los nervios sensoriales en los pezones. Esto estimula el hipotálamo que luego estimula la pituitaria posterior y libera oxitocina. La succión también estimula la contracción de las células alrededor de los alvéolos en las células mamarias. Luego, la leche fluye hacia los conductos lácteos, lo que provoca la bajada de la leche.
La leche materna proporciona todos los nutrientes necesarios para los primeros 4-6 meses. Contiene carbohidratos (como la lactosa), grasas (como el ácido linoleico) y proteínas fácilmente digeribles (como la alfa-lactalbúmina). La leche materna también contiene un suministro adecuado de vitaminas y minerales, enzimas digestivas, hormonas y factores inmunológicos.
La primera leche producida después del nacimiento se llama calostro. Este se sintetiza al final del embarazo y 3-5 días después del parto. Es muy rica en proteínas y baja en grasas y carbohidratos, y contiene inmunoglobulinas. Esto ayuda al bebé a tener un primer movimiento intestinal y a prevenir la ictericia. El movimiento intestinal que resulta del calostro es de un color y consistencia diferentes a los movimientos intestinales futuros una vez que se alimente de la leche materna. En algunas culturas el calostro se descarta debido a la diferencia con la leche, pero lo que no saben es que es lo mejor para el bebé.
La composición de la leche materna varía durante la alimentación y con el tiempo del desarrollo del bebé. En cuanto a la lactancia materna existen tres nombres según sea la composición de la leche: la leche anterior, presente durante el inicio de la toma; media durante la parte central de tiempo de toma; y posterior que se produce hacia el final de la toma y contiene una composición alta en grasa.
Con la lactancia materna la mujer debe considerar los tipos de alimentos que consume. Si la madre sigue en una dieta baja en grasa o si toma alimentos como el ajo, el brócoli y la cebolla, puede afectar la preferencia del bebé para la lactancia materna. Además, la madre debe considerar no amamantar después del consumo de alcohol, cafeína, fumar y tomar ciertos medicamentos.
Las barreras de la lactancia materna son: la falta de apoyo profesional y social, la desinformación, la vergüenza, el abandono temprano del hospital sin instrucción, y el regreso al trabajo o la escuela sin salas de lactancia adecuadas o si la madre se niega a dar lactancia materna.
Cuando la lactancia se inicia tan pronto después del parto como sea posible, hay que colocar al bebé correctamente y alimentarlo de ambos pechos en cada toma y al menos 10 minutos en cada seno. Además debe haber un buen educador en el caso de que el bebé no se enganche a mamar.
Un problema común que puede ocurrir en la lactancia materna es la mastitis, que es una inflamación de uno o ambos senos y se asocia generalmente con la infección de un conducto de leche bloqueado durante la lactancia. Los síntomas incluyen síntomas parecidos a la gripe, rayas rojas en el pecho y piel caliente. Pueden ser necesarios antibióticos para eliminar la infección. También pueden aparecer aftas y podrían pasar de la mamá al bebé. Un síntoma de aftas incluye manchas blancas en la lengua, y el bebé y la madre deben ser tratados por un médico.
La leche materna se recomienda durante los primeros 12 meses. No se recomienda la suplementación con leche de vaca debido a la alta proteína que causaría daño hepático al bebé.
¿Por qué amamantar?
- Se digiere fácilmente
- La composición cambia con las necesidades del bebé
- Cambios durante la toma, altos en grasa al final
- Anticuerpos en la leche
- Las madres que amamantan pierden menos trabajo porque los bebés están enfermos menos veces
- Menos alergias
- Menos regurgitaciones
- Menos estreñimiento y diarrea
- Mejor desarrollo de la mandíbula
- Disminución del riesgo de SIDS (síndrome de muerte súbita infantil)
- Mayor coeficiente intelectual
- Disminución del riesgo de diabetes, enfermedad de Crohn, celiaquía
- Gran vinculación
- Conveniente, siempre a la temperatura correcta y lista para tomar
- Menos costosa
- Ayuda al útero a volver a su tamaño normal más rápidamente
- Menos incidencia de tristeza postparto
- Menor riesgo de cáncer de mama
- Menor riesgo de osteoporosis
Depresión postparto
[editar]Tener un bebé es generalmente una de las épocas más felices en la vida de una mujer, pero para algunas mujeres, puede incluir épocas de tristeza y depresión. Más mujeres sufren de depresión posparto de lo que realmente sabemos. Las mujeres usualmente ignoran los signos emocionales y físicos, tratando sus sentimientos por su cuenta.
La depresión posparto afecta aproximadamente a entre el 10 y el 15 por ciento de las nuevas madres. A menudo causa ansiedad y obsesión por el cuidado del bebé o la limpieza del hogar. Puede causar cambios en los patrones de sueño y afectar las relaciones, incluyendo la capacidad de formar un vínculo con el bebé y otros miembros de la familia. Algunas madres con depresión posparto tienen pensamientos de querer morir o de lastimar al bebé. Si los síntomas son tan graves que impiden que la madre pueda cumplir con su función, es necesario un tratamiento médico.
La tristeza posparto es común debido a los rápidos cambios hormonales pero se resuelve después de 1-2 semanas. La depresión posparto se caracteriza por síntomas persistentes, y la madre debe notificar a su médico inmediatamente.
Prueba tus conocimientos
[editar]1. Es en esta etapa cuando un óvulo se implanta en el revestimiento uterino
- A) mórula
- B) zigoto
- C) blastocisto
- D) embriones
2. ¿Qué parte del embrión se convertirá en el sistema nervioso central en desarrollo?
- A) ectodermo
- B) mesodermo
- C) endodermo
3. Esta hormona sólo se produce en el cuerpo humano cuando una mujer está embarazada
- A) estrógeno
- B) HCG
- C) progesterona
- D) FSH
- E) LH
4. En esta semana de embarazo, los comienzos de todos los órganos principales se han formado
- A) 4
- B) 7
- C) 5
- D) 6
- E) 8
5. Las células madre se encuentran en el embrioblasto y el uso de ellas es muy controvertido, otro lugar para encontrar las células madre que son utilizables para tratar la leucemia y otros trastornos es el
- A) mórula
- B) corión
- C) amnio
- D) líquido amniótico
- E) cordón umbilical
6. El cuello del útero se dilata en un promedio de ______ por hora en la fase activa del parto
- A) 2 mm
- B) 2 cm
- C) 1 mm
- D) 1 cm
7. Las contracciones del útero son estimuladas por la liberación de
- A) oxitocina
- B) FSH
- C) LH
- D) prolactina
- E) estrógeno
8. Un signo de preparto es
- A) contracciones irregulares
- B) dolor en el frente solamente
- C) pérdida del tapón de moco
- D) las contracciones se detienen durante el reposo
9. Esta es la complicación más común del embarazo
- A) Preclampcia
- B) aborto espontáneo
- C) fumar
- D) Factor Rh
- E) teratógenos
10. Sabina decide amamantar porque le han dicho que el calostro contiene
- A) alta tasa de proteínas
- B) bajo en grasa
- C) inmunoglobulinas
- Todo lo anterior
- E) ninguna de las anteriores
11. ¿Cuál es la primera leche después del nacimiento?
- A) aftas
- B) mastitis
- C) calostro
- D) bajada de la leche
Glosario
[editar]Desprendimiento: Separación prematura de la placenta de la pared del útero
Amnio: Una membrana embrionaria que rodea a un feto en desarrollo y contiene líquido amniótico.
Amniocentesis: procedimiento en el cual se extrae una pequeña muestra de líquido amniótico de alrededor del feto
Fluido amniótico: Fluido que rodea al feto
Amniotomía: (ruptura artificial de las membranas, ARM) Romper las membranas usando un gancho de plástico especial
Anemia: Falta de hemoglobina en los glóbulos rojos, debido a deficiencia de hierro o enfermedad
Hemorragia anteparto: (APH) Hemorragia vaginal que ocurre después de 24 semanas de embarazo y antes del parto
De nalgas: El bebé está acostado boca abajo en el útero
Celíaquía: Insuficiencia en la absorción de nutrientes que se mejora cuando se elimina el gluten de la dieta. Lesión mucosa característica del intestino delgado.
Cefálico: El bebé está situado con la cabeza en el centro en el útero
Corión: La membrana embrionaria que forma la cobertura externa alrededor del feto en desarrollo.
Muestreo de Villor Chorion: (CVS) Método para el muestreo del tejido placentario para estudios genéticos o cromosómicos.
Calostro el líquido que se forma al final del embarazo y los primeros días posparto en el pecho, que contiene sustancias inmunológicas y nutrientes esenciales.
Clivaje: Las divisiones sucesivas tempranas de las células embrionarias en células cada vez más pequeñas.
Cilia: Los pelos finos que recubren las trompas de Falopio
Cordocentesis: procedimiento para extraer sangre del cordón umbilical fetal mediante una aguja a través del abdomen de la madre
Copulación : (Coito, relación sexual) es el acto procreativo del pene erecto de un hombre que se inserta en la vagina de una mujer. En el clímax, el semen se eyacula desde el pene en el cuello uterino del útero. Los espermatozoides luego se propulsan en los tubos uterinos donde la fecundación puede ocurrir si un óvulo está presente.
Enfermedad de Crohn: Lesiones no continuas en el colon, es una enfermedad de malabsorción.
Cistitis: Infección de la vejiga
Dicigóticos: No son gemelos idénticos
Doppler: Una forma de ultrasonido usado especialmente para investigar el flujo sanguíneo en la placenta o en el feto
Síndrome de Down: (Trisomía 21) Trastorno causado por la presencia de un cromosoma 21 extra en las células
Embarazo ectópico: un embarazo que se desarrolla fuera del útero
Edema: Hinchazón de los dedos, piernas, dedos de los pies y cara.
Embrión: El término médico para el bebé desde la concepción hasta alrededor de seis semanas
Compromiso: El proceso en el cual la cabeza del bebé se mueve hacia abajo desde arriba en el abdomen de la madre y se instala más profundamente en su pelvis en preparación para el nacimiento. Esto puede ocurrir en cualquier momento entre las 36 semanas y el parto.
Anestesia epidural: un método de anestesiar los nervios de la médula espinal inferior para asegurar un parto libre de dolor
Episiotomía: Corte del perineo y la vagina realizados para facilitar el parto
Monitor Fetal Externo: Un monitor electrónico usado para registrar los latidos del corazón fetal y las contracciones de la madre
Trompas de Falopio: Dos estructuras tubulares (una a cada lado del útero) que van desde los ovarios hasta el útero
Fertilización: La unión de un óvulo y una célula de esperma, donde 23 cromosomas de cada uno de los padres se unen para formar un cigoto. Después de que el espermatozoide penetra, el óvulo sufre un cambio químico para evitar que otros espermatozoides entren. Los nacimientos múltiples pueden ocurrir de la división completa del conceptus durante la escisión temprana o de la fertilización de óvulos múltiples. Las técnicas anticonceptivas están diseñadas para prevenir la ovulación o para prevenir la fertilización mediante barreras, que mantienen separados los espermatozoides y los óvulos.
Fetus: término médico para el bebé de seis semanas después de la concepción hasta el nacimiento
Pinzas : Instrumentos de metal que se ajustan a cada lado de la cabeza del bebé y se usan para ayudar a nacer al bebé
Fundus: La parte superior del útero
Capa germinativa: Capas de células dentro de un embrión que forman los órganos del cuerpo durante el desarrollo.
Células gliales: células no neuronales que proporcionan apoyo y nutrición, mantienen la homeostasis, forman mielina y participan en la transmisión de señales en el sistema nervioso. En el cerebro humano, se estima que la glía supera en número a las neuronas en aproximadamente 10 a 1.
Las células gliales proporcionan apoyo y protección a las neuronas, el otro tipo principal de células en el sistema nervioso central. Por lo tanto, son conocidas como el "pegamento" del sistema nervioso. Las cuatro funciones principales de las células gliales son rodear las neuronas y mantenerlas en su lugar, suministrar nutrientes y oxígeno a las neuronas, aislar una neurona de otra y destruir los patógenos y eliminar las neuronas muertas.
Hemoglobina: (Hb) El componente portador de oxígeno de los glóbulos rojos
Inducción del parto: (LIO) el procedimiento para iniciar el parto artificialmente
Muerte in utero: (DIU) la muerte del feto después de 24 semanas
Fertilización in vitro:(FIV) un método de concepción asistida en el que la fecundación se produce fuera de la madre y el embrión se implanta en el útero
Lanugo: pelo fino que cubre al feto en el útero
Lochia: pérdida de sangre después del nacimiento
Mastitis: inflamación de la mama con mayor frecuencia en la lactancia.
Neonatal: bebé de menos de 28 días de edad
Escáner nucal: escáner especial de ultrasonido que da una estimación del riesgo de síndrome de Down
Ovocito: un óvulo que se libera del ovario en cada ovulación
Placenta: Es la estructura por la que un niño no nacido está unido a la madre y a través de la cual se nutre.
Postnatal: Después del nacimiento
Prenatal: Antes del nacimiento
Aceleramiento: El proceso que ocurre entre las semanas 17 y 20 del desarrollo fetal, los huesos de la pierna del feto alcanzan sus proporciones relativas finales. En este proceso los músculos se contraen, causando movimiento en las articulaciones sinoviales del feto. El movimiento articular mejora la nutrición del cartílago articular y evita la fusión de los tejidos conectivos dentro de la articulación. También promueve el endurecimiento óseo. Es en esta etapa, donde los huesos del feto se desarrollan más desarrollados y cuando la madre empieza a notar el movimiento fetal.
Rudimentario: Básico; mínimo; Con menos o sólo el mínimo necesario
Afta: úlcera superficial, pequeña, redondeada, blanquecina y con borde rojo bien delimitado.
Cordón umbilical: Es una estructura que conecta al feto con la placenta.
Cigoto: Célula producida por la fusión de un óvulo y un espermatozoide; Un óvulo fertilizado.
